CLAUDIA P. CEJAS ¹, SUSANA BORDEGARAY ², NADIA I. STEFANOFF ¹, CECILIA ROLLÁN ¹, INÉS T. ESCOBAR ¹, PABLO CONSIGLIERE RODRÍGUEZ ³
¹ Departamento de Diagnóstico por Imágenes, Fundación para la Lucha de las Enfermedades Neurológicas de la Infancia Dr. Raúl Carrea (FLENI), Buenos Aires, Argentina, ² Servicio de Diagnóstico por Imágenes, Clínica Creu Blanca, Servei de Diagnostic per la Imatge, Clínica Teknon, Barcelona, España, ³ Centro de Diagnóstico SA, Granada, España
Resumen La neuralgia del nervio pudendo (NP) es una entidad poco estudiada por imágenes. Se reconocen varias causas, tales como compresión a través de su paso por estructuras ligamentarias; estiramiento por partos laboriosos; lesiones secundarias a cirugías rectales, perineales, urológicas y ginecológicas, traumatismos con o sin fractura de huesos pelvianos; procesos inflamatorios/autoinmunes; tumores del NP, y, compresión/desplazamiento por tumores o seudotumores de pelvis. El diagnóstico de neuralgia del NP se sospecha por la clínica y se confirma por diferentes métodos, tales como las pruebas electrofisiolológicas: potenciales evocados, test de latencia motora terminal y electromiograma, y, a través de bloqueos neurales y resonancia magnética. La neurografía por resonancia magnética de alta resolución, debería ser empleada como estudio diagnóstico complementario junto a la clínica y exámenes electrofisiológicos, en los pacientes con sospecha de neuralgia del NP.
Palabras clave: nervios periféricos, neuropatía del nervio pudendo, neurografía por RM
Abstract Magnetic resonance neurography for the identification of pudendal neuralgia. The pudendal
nerve entrapment is an entity understudied by diagnosis imaging. Various causes are recognized in relation to difficult labors, rectal, perineal, urological and gynecological surgery, pelvic trauma fracture, bones tumors and compression by tumors or pelvic pseudotumors. Pudendal neuropathy should be clinically suspected, and confirmed by different methods such as electrofisiological testing: evoked potentials, terminal motor latency test and electromyogram, neuronal block and magnetic resonance imaging. The radiologist should be acquainted with the complex anatomy of the pelvic floor, particularly on the path of pudendal nerve studied by magnetic resonance imaging. High resolution magnetic resonance neurography should be used as a complementary diagnostic study along with clinical and electrophysiological examinations in patients with suspected pudendal nerve neuralgia.
Key words: peripheral nerves, pudendal neuropathy, MR neurography
Recibido: 6-X-2016 Aceptado: 3-IV-2017
Dirección postal: Dra. Claudia Cejas, Departamento de Diagnóstico por Imágenes, FLENI, Montañeses 2325, 1428 Buenos Aires, Argentina
e-mail: ccejas@fleni.org.ar
La neuralgia del nervio pudendo (NP) es una entidad neuropática dolorosa, que involucra al dermatoma y a la inervación motora del NP generado por conflicto en algún punto de su recorrido1, 2.
En la evaluación clínica no existen síntomas o signos patognomónicos, solo la asociación de varios de ellos, unido a los antecedentes, puede sugerir el diagnóstico3. Además de la clínica, el diagnóstico se basa en el resultado de las diferentes pruebas electrofisiológicas: potenciales evocados, test de latencia motora terminal, electromiograma y bloqueos neurales4.
La neurografía por resonancia magnética (RM) se está imponiendo como un cuarto pilar junto con el interrogatorio, la clínica y los estudios electrofisiológicos para el diagnóstico de las mononeuropatías y polineuropatías5, 6. La neurografía por RM confiere muchas ventajas sobre el histórico electromiograma, como estándar de referencia. El uso de cortes de alta resolución, en particular, en equipos 3T, permite visualizar al NP desde la emergencia de las raíces sacras, el recorrido por sus diferentes segmentos y delimitar, en ocasiones, los ramos distales. Además, brinda información acerca del sitio exacto de las lesiones, la posible causa de la neuropatía y, los cambios musculares posdenervación7-10.
El objetivo principal de esta revisión es describir las bases anatómicas, la clínica y causas de atrapamiento del nervio pudendo, con énfasis en el diagnóstico mediante neurografía por RM.
Protocolo de estudio de RM de alta resolución del nervio pudendo
El protocolo de neurografía por RM cuenta con secuencias ponderadas en T1, particularmente útiles para valorar el grosor, curso y continuidad del nervio, así como el plano graso perineural; las secuencias que ponderan T2, detectan cambios en la intensidad de señal, que en caso de tratarse de una mononeuropatía debe compararse con el nervio contralateral. Es conveniente realizar secuencias volumétricas, que superan a las convencionales en su resolución espacial. La inyección de medio de contraste se reserva para cuando hay sospecha de procesos inflamatorios o tumorales11.
La neurografía del NP se planifica desde el nivel de las vértebras lumbares 4-5 hasta la raíz del muslo.
Bases anatómicas con correlación con RM
Segmentos del nervio pudendo
El NP (Fig. 1), la mayor rama del plexo sacro, se origina de las raíces nerviosas ventrales de los nervios sacros tercero a quinto (S3 a S5), la mayoría de las veces solo de la raíz S3. Presenta tres segmentos: el primero, desde el origen y su recorrido por la región presacra. El segundo segmento recorre la región glútea, por debajo o entre las fibras del músculo coccígeo y piriforme, cruza la espina del isquión donde toma contacto con el ligamento sacroespinoso (LSE) y el sacrotuberoso (LST)12. En este nivel el NP presenta variaciones anatómicas, que van desde la presencia de uno, dos o incluso tres troncos13. El tercer segmento del NP, se ubica por debajo del músculo elevador del ano, a lo largo de la tuberosidad isquiática, en una vaina de la aponeurosis del músculo obturador interno que conforma el canal de Alcock o canal pudendo14.
El NP normal tiene un trayecto continuo, es de bordes regulares y presenta un neto plano de clivaje con el tejido graso perineural, desde su origen hasta la entrada en el canal de Alcock, en donde toma contacto directo con el músculo obturador interno; en este segmento, el NP evaluado en ponderación T1 no puede distinguirse del plano muscular y solo puede ser visualizado en ponderación T2, donde presenta una intensidad de señal mayor que la del músculo.
Ramos distales del nervio pudendo
El NP tiene 3 ramos terminales: nervio rectal inferior, nervio perineal y nervio dorsal del clítoris o pene13, 14.
Los tres ramos terminales del NP contienen fibras motoras, sensitivas y autonómicas en diferente proporción. El NP brinda inervación motora a los músculos esfínter externo del ano, elevador del ano, bulbocavernoso, isquiocavernoso, esfínter estriado de la uretra y perineales superficiales y profundos. Es el responsable de la inervación sensitiva de los tegumentos de la región perineal, pene, clítoris, escrotos, labios mayores y menores, membrana perineal, uretra y ano. Es el nervio social, controla la erección y los esfínteres voluntarios; también se le atribuye participación en la sensación durante el coito, en la masturbación y el deseo de orinar15.
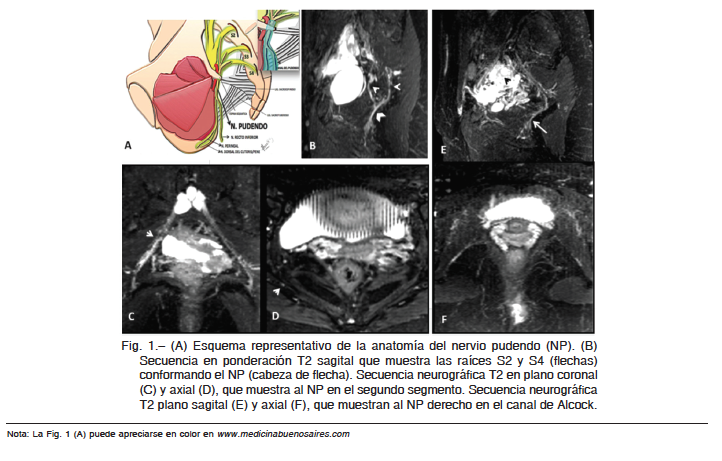
Clínica
El principal síntoma de la neuralgia del pudendo es el dolor de tipo urente, quemante, distribuido en las zonas sensitivas correspondientes al nervio y a sus ramas terminales16.
La sintomatología puede instaurarse en forma abrupta o ser de evolución progresiva. Suele ir en aumento a medida que avanza el día, se agudiza en la posición de sentado, con los esfuerzos y, clásicamente, disminuye en decúbito o durante el descanso nocturno17. Con más frecuencia es unilateral, si bien puede ser bilateral18.
Otros rasgos de la neuropatía pudenda son: sensación de cuerpo extraño en la vagina o en el recto, sensaciones anormales de temperatura, estreñimiento, dolor y esfuerzo en las deposiciones y al orinar, disuria y disfunción del suelo pélvico19; alteraciones sexuales como dolor durante el coito, pérdida de la sensibilidad, excitación sin deseo y disfunción eréctil20. Algunos pacientes han referido dolor gástrico21.
En el año 2006, en Nantes, Francia, se establecieron criterios diagnósticos del síndrome de la neuralgia del nervio pudendo, que fueron denominados Criterios de Nantes3 (Tabla 1).
En el examen físico, puede reconocerse el signo de Tinel positivo22 (el dolor se reproduce al comprimir el tronco pudendo en la localización anatómica del área afectada). La palpación del isquión, por vía transvaginal o por vía transrectal, suele reproducir el dolor pudendo. Es habitual encontrar en los músculos del suelo perineal dolor al tacto, acortamiento, contracturas, puntos gatillo con aumento del tono muscular23.
El test de la pinza rodada o skin rolling test es a menudo positivo y consiste en desplazar la piel y el tejido celular subcutáneo desde el ano hacia el pubis, sobre el trayecto de las ramas del nervio pudendo. Al realizar esta maniobra, se reproducirá el dolor en la zona inervada24.
Resonancia magnética de alta resolución en la afección del nervio pudendo
En neurografía por RM el nervio va a presentar cambios en su morfología y señal. En periodos agudos se destaca el engrosamiento del nervio con aumento de la intensidad de la señal en ponderación T2, pérdida del patrón fascicular y, desplazamiento o tracción. En periodos crónicos, el nervio puede persistir engrosado o disminuir de calibre; la señal en secuencias ponderadas en T2 podrá seguir alta, pero irá disminuyendo debido a la presencia de fibrosis25.
Puede resultar difícil o a veces imposible, delimitar al NP cuando la anatomía está alterada; por ejemplo, luego de cirugías ginecológicas o urológicas, traumatismos con lesiones del suelo pélvico, prolapsos importantes posparto. Es por ello que resulta de gran ayuda la búsqueda de signos indirectos, a partir de la evaluación de las estructuras del suelo pelviano. Los cambios pos-denervación en los músculos del periné pueden ser los únicos signos que orienten hacia una lesión del NP26. En la denervación aguda se observa aumento de la intensidad de señal en ponderación T2 que traduce la presencia de edema, y en el periodo crónico se observa disminución del volumen muscular y aumento de la intensidad de señal del músculo en ponderación T1 en relación a atrofia y reemplazo adiposo.
Causas de neuralgia del nervio pudendo
Trauma
El daño del nervio pudendo puede ocurrir por diversas causas, una de las más frecuentes es el parto dificultoso y en pacientes multíparas, en donde el NP puede ser gradualmente estirado por descenso del periné con prolapso de órganos pelvianos4, 27.
Las cirugías pelvianas pueden lesionar en forma directa al NP. También puede estar comprometido en caso de traumas graves de pelvis con fracturas óseas28.
Atrapamiento
Ocurre ante la presencia de cambios inflamatorios o fibrosis perineurales, engrosamiento de ligamentos sacrotuberoso y sacroespinoso, de retináculos o vainas tendinosas, hasta la existencia de tumores, hematomas o abscesos perineales28, 29. En ocasiones, los divertículos uretrales pueden generar algias en la región del pudendo por compresión/irritación del ramo distal perineal30.
El atrapamiento por estiramiento también puede ser producido por la posición sentado por periodos prolongados, como ocurre en los ciclistas1, 29, 31.
Inflamación
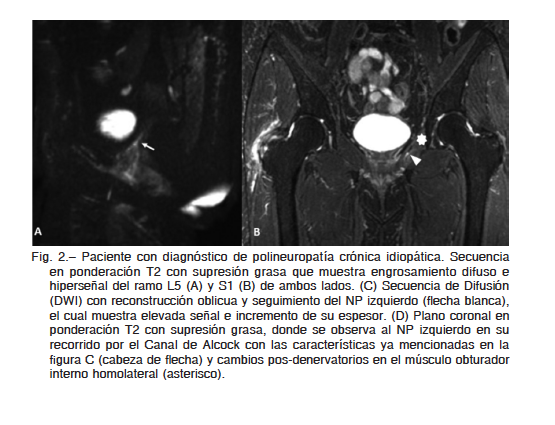
Una de las causas inflamatorias más frecuentes es la polirradiculoneuropatía crónica desmielinizante idiopática, neuropatía adquirida que se manifiesta clínicamente por debilidad muscular bilateral y simétrica con aumento progresivo con curso superior a dos meses, lo que la diferencia del síndrome de Guillain-Barré, el cual es agudo y autolimitado32. Se asocian alteraciones sensitivas o autonómicas; hay disminución o ausencia de los reflejos osteotendinosos, elevación de las proteínas del líquido cefalorraquídeo (LCR), y los estudios neurofisiológicos de conducción nerviosa demuestran signos de desmielinización y remielinización. Estos hallazgos se confirman con biopsia de nervio periférico33.
Las imágenes en RM muestran aumento de espesor y señal en secuencias ponderadas T2 de raíces del plexo lumbosacro y sus ramas, que pueden involucrar al nervio pudendo, asociado en algunos casos a refuerzo post contraste34. (Fig. 2).
Tumores
Los tumores primarios del NP son raros, se destacan los schwannomas en su variedad benigna o maligna, neurofibromas solitarios o los que afectan varios nervios como en la variedad plexiforme que se observa en la neurofibromatosis tipo I (NFI)35-38.
Tanto los schwannomas como los neurofibromas comparten algunas características en imagen; presentan morfología fusiforme, bien definida y raramente exceden los 5 cm de diámetro. La mayoría de ellos son isointensos a levemente hiperintensos respecto al músculo en ponderación T1, e hiperintensos en ponderación T2 respecto de la grasa. En las secuencias T2 pueden presentar un halo periférico de alta intensidad de señal con un área central con señal baja o intermedia debido a la presencia de tejido mixoide en la periferia y fibrosis en el centro39.
El neurofibroma plexiforme es casi patognomónico de NFI, suele desarrollarse en la infancia y tiene una tasa de malignización del 8 al 12%. Estos tumores expanden y distorsionan extensos segmentos de nervio/s y en neurografía por RM suelen presentar alta intensidad de señal en las secuencias ponderadas en T2, dando el aspecto de “saco de gusanos”40.

El schwannoma maligno corresponde al 25-50% de los tumores malignos de la vaina neural en pacientes con NF1. Suelen ser masas voluminosas y dolorosas. Generalmente son sarcomas de alto grado, con tendencia a la recidiva y metástasis a distancia. En neurografía por RM las características a favor de malignidad son el tamaño mayor de 5 cm, los márgenes irregulares, la señal heterogénea y signos de infiltración de los tejidos adyacentes28, 41, 42.
El linfoma y los tumores secundarios son raros. Se manifiestan como engrosamiento difuso de un segmento neural con alta intensidad de señal en pulsos T2 e isointensos al músculo en ponderación T1 y realce pos-contraste variable43, 44.
Por último, cualquier tumor pelviano que invade la fosa isquiorrectal puede comprometer al NP en algún punto de su recorrido28.
Diagnósticos diferenciales
La neuralgia del NP puede compartir síntomas con otras afecciones y esto conllevar a un diagnostico erróneo8, 10-14, 45.
En la Tabla 2 se mencionan los diagnósticos diferenciales de neuralgia del pudendo. Entre ellos, los que pueden traducir signos en imágenes son el síndrome piriforme46, el síndrome facetario L5-S147 y la bursitis del trocánter mayor48.
Tratamiento
En el tratamiento hay diferentes posibilidades, donde la fisioterapia cumple un rol primordial. Por otra parte, el empleo de fármacos a base de antiinflamatorios no esteroideos (AINES), anticonvulsivantes (gabapentina o pregabalina) o antidepresivos tricíclicos (amitriptilina); en algunos casos se puede recurrir a opiáceos20.
La radiología intervencionista tiene un lugar de privilegio a través de los bloqueos neurales con corticoides y anestésicos locales guiados por tomografía computarizada; son una alternativa diagnóstica y terapéutica muy efectiva20, 49.
Actualmente, en algunos casos se han empleado bombas de infusión intratecal o técnicas de neuromodulación, con muy buenos resultados50.
El tratamiento quirúrgico de la neuralgia del pudendo se reserva para los casos en que han fracasado los tratamientos conservadores. La cirugía consiste en la descompresión del nervio, para tal fin se han descripto diferentes vías de abordaje3, 51.
En conclusión, el atrapamiento del NP es una entidad invalidante para el paciente, de difícil diagnóstico clínico. Por otra parte, ha sido poco estudiada su representación en las imágenes.
Con las nuevas secuencias neurográficas el NP puede ser visualizado, reconocer los patrones de normalidad /anormalidad y determinar la causa de neuropatía. La neurografía por RM, en particular en equipos 3 Tesla puede tener un rol complementario a la clínica y estudios electrofisiológicos en la sospecha diagnóstica de neuralgia del nervio pudendo.
Conflicto de intereses: La Dra. Claudia P. Cejas ha sido conferencista para América Latina de la empresa General Electric.

Bibliografía
1. Robert R, Prat-Pradal D, Labat JJ, et al. Anatomic basis of chronic perineal pain: role of the pudendal nerve. Surg Radiol Anat 1998; 20: 93-8.
2. Amarenco G, Lanoe Y, Perrigot M, Goudal H. A new canal síndrome: compression of the pudendal nerve in Alcock´s canal or perinal paralysis of cyclists. Presse Med 1987; 16: 399.
3. Labat JJ, Riant T, Robert R, Amarenco G, Lefaucheur JP, Rigaud J. Diagnostic criteria for pudendal neuralgia by pudendal nerve entrapment (Nantes criteria). Neurourol Urodyn 2008; 27: 306-10.
4. Galaup JP, Dyschezia, pudendal neuropathy, and functional pelvico-perineal disorders. Prog Urol 2000; 10: 114-22.
5. Chhabra A, Lee PP, Bizzell C, Soldatos T. 3 Tesla MR neurography-technique, interpretation, and pitfalls. Skeletal Radiol 2011; 40: 1249-60.
6. Filler AG, Maravilla KR, Tsuruda JS. MR neurography and muscle MR imaging for image diagnosis of disorders the peripheral nerves and musculature. Neurol Clin 2004; 22: 643-82.
7. Thawait SK, Chaudhry V, Thawait GK, et al. High-resolution MR neurography of diffuse peripheral nerve lesions. Am J Neuroradiol 2011; 32: 1365-72.
8. Filler A. Diagnosis and treatment of pudendal nerve entrapment syndrome subtypes: imaging, injections, and minimal access surgery. Neurosurg Focus 2009; 26: E9.
Chhabra A, Andreisek G, Soldatos T, et al. MR neurography: past, present, and future. Am J Roentgen 2011; 197: 583-91.
10. Kim S, Choi JY, Huh YM, et al. Role of magnetic resonance imaging in entrapment and compressive neuropathy: what, where, and how to see the peripherals nerves on the musculoskeletal magnetic resonance image: part I. Overview and lower extremity. Eur Radiol 2007; 17: 139-49.
11. Cejas C, Aguilar M, Falcón L, et al. Neurografía por resonancia magnética de alta resolución (3 Tesla) del nervio ciático. Radiología 2013; 55: 195-202.
12. Rouviere H, Delmás A. Anatomía Humana: descriptiva, topográfica y funcional, tronco. 11 ed; Barcelona: Masson, 2005, p 641.
13. Mahakkanukrauh P, Surin P, Vaidhayakarn P. Anatomical study of the pudendal nerve adjacent to the sacrospinous ligament. Clin Anat 2005; 18: 200-5.
14. Shafik, K, Doss SH. Pudendal canal: surgical anatomy and clinical implications. Am Surg 1999; 65: 176-80.
15. Robert R, Labat JJ, Riant T, et al. The pudendal nerve: clinical and therapeutic morphogenesis, anatomy, and physiopathology. Neurochirurgie 2009; 55: 463-9.
16. Hough D, Wittenberg K, Pawlina W, et al. Chronic perineal pain caused by pudendal nerve entrapment: anatomy and CT-guided perineural Injection technique. Am J Roentgenol 2003; 181: 561-7.
17. Durante JA, Macintyre IG. Pudendal nerve entrapment in an Ironman athlete: a case report. J Can Chiropr Assoc 2010; 54: 276-81.
18. Beco J, Climov D, Bex M. Pudendal nerve decompression in perineology: a case series. BMC Surg 2004; 30: 15.
19. Benson J, Mcclellan E. The effect of vaginal dissection on the pudendal nerve. Obstet Gynecol 1993; 82: 387-9.
20. Benson J, Griffis K. Pudendal neuralgia, a severe pain syndrome. Am J Obstet Gynecol 2005; 192: 1663-8.
21. González-Hidalgo M. Exploración neurofisiológica del suelo de la pelvis. Rev Neurol 1998; 26: 432-8.
22. Bard GA, Caelsson CA, Fall M, et al. Cortical evoked potentials following the stimulation of the urinary bladder in man. Electroencephalogr Clin Neurophysiol 1982; 54: 494.
23. Thoumas D, Leroi A, Mauillon J, et al. Pudendal neuralgia: CT-guided pudendal nerve block technique. Abdom Imaging 1999; 24: 309-12.
24. Prendergast SA, Weiss JM. Physical therapy and pudendal nerve entrapment. Adv Phys Ther Rehab Med 2004; 15: 47.
25. May D, Disler D, Jones E, Balkissoon A, Manaster B. Abnormal signal intensity in skeletal muscle MR Imaging: Patterns, pearls, and pitfalls. Radiographics 2000; 20: 295-315.
26. Cejas C, Escobar I, Serra M, et al. High resolution neurography of the lumbosacral plexus on 3T magnetic resonance imaging. Radiologia 2015; 57: 22-–34.
27. Shafik A. Pudendal canal descompression for the treatment of fecal incontinence in complete rectal prolapse. Am Surg 1996; 62: 339-43.
28. Soldatos T, Andreisek G, Thawait G. High-Resolution 3-T MR neurography of the lumbosacral plexus. Radiographics 2013; 33: 967-87.
29. Robert J, Labat J, Lehur P, et al. Réflextion cliniques neurophysiologiques et thérapeutiques sur le nerve pudendal (honteux interne) lors de certaines algies périnéales. Chirurgie 1989; 115: 515-20.
30. Ryu J. MR imaging of the male and female urethra. Radiographics 2001; 21: 1169-85.
31. Shafik A. Pudendal canal syndrome as a cause of vulvodynia and its treatment by pudendal nerve decompression. Eur J Obstet Gynecol Reprod 1998; 80: 215-20.
32. Köller H, Kieseier BC, Jander S, Hartung HP. Chronic inflammatory demyelinating polyneuropathy. N Engl J Med 2005; 352: 1343.
33. Dalakas MC, Engel WK. Chronic relapsing (dysimmune) polyneuropathy: pathogenesis and treatment. Ann Neurol 1981; 9: 134-45.
34. Abe Y, Terashima H, Hoshino H, et al. Characteristic MRI features of chronic inflammatory demyelinating polyradiculoneuropathy. Brain Dev 2015; 37: 894-6.
35. Coulon A, Milin S, Laban E, Debiais C, Jamet C, Goujon JM. Pathologic characteristics of the most frequent peripheral nerve tumors. Neurochirurgie 2009; 55: 454-8.
36. Hébert-Blouin MN, Amrami KK, Scheithauer BW, Spinner RJ. Multinodular/plexiform (multifascicular) schwannomas of major peripheral nerves: an underrecognized part of the spectrum of schwannomas. J Neurosurg 2010; 112: 372-82.
37. Kim DH, Murovic JA, Tiel RL, Moes G, Kline DG. A series of 146 peripheral non-neural sheath nerve tumors: 30-year experience at Louisiana State University Health Sciences Center. J Neurosurg 2005; 102: 256-–66.
38. Wu JS, Hochman MG. Soft-tissue tumors and tumorlike lesions: a systematic imaging approach. Radiology 2009; 253: 297-316.
39. Jee WH, Oh SN, McCauley T, et al. Extraaxial neurofibromas versus neurilemmomas: discrimination with MRI. Am J Roentgenol 2004; 183: 629-33.
40. Isobe K, Shimizu T, Akahane T, Kato H. Imaging of ancient schwannoma. Am J Roentgenol 2004; 183: 331-6.
41. Lin J, Martel W. Cross-sectional imaging of peripheral nerve sheath tumors: characteristic signs on CT, MR imaging, and sonography. Am J Roentgenol 2001; 176: 75-82.
42. Zou C, Smith KD, Liu J, et al. Clinical, pathological, and molecular variables predictive of malignant peripheral nerve sheath tumor outcome. Ann Surg 2009; 249: 1014-22.
43. Gupta G, Mammis A, Maniker A. Malignant peripheral nerve sheath tumors. Neurosurg Clin N Am 2008; 19: 533-43.
44. Teoh K, Reddy S, Beggs I, Al-Nafussi A, Mander B, Porter D. Malignant peripheral nerve sheath tumour in the ischio-rectal fossa. Colorectal Dis 2009; 11: 533-4.
45. Boisson J, Debbasch L, Bensaude A. Les algies ano-rectales essentielles. Arch Fr Mall Appar Dig 1966; 55: 3-24.
46. Stewart JD. The piriformis syndrome is overdiagnosed. Muscle Nerve 2003; 28: 644-6.
47. Caterini R, Mancini F, Bisicchia S, Maglione P, Farsetti P. The correlation between exaggerated fluid in lumbar facet joints and degenerative spondylolisthesis: prospective study of 52 patients. Eur J Radiol 2015; 84: 921-6.
48. Klauser AS, Martinoli C, Tagliafico A, et al. Greater trochanteric pain syndrome. Semin Musculoskelet Radiol 2013; 17: 43-8.
49. Filippiadis D, Velonakis G, Mazioti A, et al. CT-Guided Percutaneous Infiltration for theTreatment of Alcock’s Neuralgia. Pain Physician 2011; 14: 211-5.
50. Carmel M, Lebel M, Tu le M. Pudendal nerve neuromodulation with neurophysiology guidance: a potential treatment option for refractory chronic pelvi-perineal pain. Int Urogynecol J 2010; 21: 613-6.
51, Bautrant E, De Bisschop E, Vaini-elies V, et al. La prise en charge moderne des névralgies pudendales. A partir d’ une série de 212 patientes et 104 interventions de décompression. J Gynecol Obstet Biol Reprod (Paris) 2003; 32: 705-12.
