HERNÁN COHEN ARAZI, GERARDO ZAPATA, MARÍA PÍA MARTURANO, MARÍA B. DE LA VEGA, OSCAR A. PELLIZÓN, HERALDO D´IMPERIO, ADRIÁN J. LESCANO, ADRIÁN CHARASK, JUAN GAGLIARDI, CARLOS TAJER
Área de Investigación de la Sociedad Argentina de Cardiología
Resumen Se evaluaron las características clínicas, demoras, resultados y morbimortalidad de 1142 pacientes tratados con angioplastia primaria (AP) dentro de las 36 horas del infarto, incluidos en el registro ARGEN-IAM-ST, de carácter prospectivo, transversal, multicéntrico y de alcance nacional. Edades: 61.2 ± 12 años, 88% varones, 20% diabéticos y 58% hipertensos; 77.6% en Killip y Kimball I y 6.2% en shock cardiogénico. El tiempo desde el inicio del dolor hasta el ingreso fue de 153 (75-316) minutos, y puerta-balón de 91 (60-150) minutos. Los casos derivados (17%) tuvieron mayor demora de ingreso, 200 minutos (195-420; p = 0.0001) y mayor tiempo puerta-balón, 113 minutos (55-207); p = 0.099. En 47.6% de los casos la AP se hizo en arteria descendente anterior, en 36.4% a coronaria derecha, en 14.8% a circunfleja y en 1.2% al tronco de coronaria izquierda; en 95% con stent (29% farmacológico). El 95% fue exitoso. El 1.3% presentó angina post-infarto (APIAM), 1.3% re-infarto, 8.8% shock y 3.2% sangrado. Se asociaron a mayor mortalidad edad > 64 años (OR 6.2 (IC 95%: 3.2-12), p < 0.001), diabetes (OR 2.5, IC 95% 1.6-3.9, p < 0.001), re-infarto o APIAM (OR 3.3, IC 95% 1.3-8.3, p = 0.011) y shock (OR 29.2 (15.6-54.8), p < 0.001). La mortalidad hospitalaria del infarto agudo de miocardio con elevación del segmento ST tratado con AP fue de 7.6%. La derivación se asoció a demora de tratamiento. El shock cardiogénico y la isquemia post-infarto se asociaron a alta mortalidad. No hubo variables del procedimiento asociadas a mortalidad.
Palabras clave: infarto de miocardio, angioplastia, mortalidad, registro
Abstract Primary angioplasty in Argentina. Results from ARGEN-IAM-ST registry. Our objective was to evaluate clinical characteristics, results and morbi-mortality in primary angioplasty (PA), of patients treated with PA within 36 hours of a myocardial infarction (MI), included in a prospective, transversal, multicenter and national survey (ARGEN-IAM-ST). A total of 1142 patients treated with PA were registered, 61.2 ± 12 years old, 88% male, 20% diabetics and 58% with hypertension; 77.6% in Killip Kimball I and 6.2% in cardiogenic shock. The time from the onset of pain until admission was 153 (75-316) minutes, and door-balloon of 91 (60-150) minutes. The transferred patients (17%) showed longer delay to admission, 200 minutes (195-420; p = 0.0001) and door-to-balloon 113.5 minutes (55-207); p = 0.099. In 47.6% of the cases, the PA was made in the anterior descending artery, in 36.4% in the right coronary artery, in 14.8% in the circumflex artery and in 1.2% in the left coronary artery; in 95% with stent (29% pharmacological); 95% was successful, 1.3% presented post-infarct angina (APIAM), 1.3% re-infarct, 8.8% shock and 3.2% bleeding. Age > 64 years (OR 6.2 (95% CI: 3.2-12), p <0.001), diabetes (OR 2.5, 95% CI 1.6-3.9, p < 0.001), re-infarction or APIAM (OR 3.3, 95% CI 1.3-8.3, p = 0.011) and shock (OR 29.2 (15.6-54.8), p < 0.001) were independently associated with higher mortality. In-hospital mortality of acute myocardial infarction with ST-segment elevation treated with PA was 7.6%. Transference from other
center was associated with delay in the admission and treatment. Cardiogenic shock and post-infarct ischemia were associated with high mortality. There were no procedural variables associated with mortality.
Key words: myocardial infarction, angioplasty, mortality, registry
Dirección postal: Dr. Hernán Cohen Arazi, Sociedad Argentina de Cardiología, Azcuénaga 980, 1115 Buenos Aires, Argentina
e-mail: h_c_arazi@yahoo.com
La angioplastia primaria (AP) es la mejor estrategia de reperfusión en el infarto agudo de miocardio con elevación del segmento ST (IAMCEST) cuando puede aplicarse con tiempos adecuados 1. La supervivencia intrahospitalaria y a largo plazo son mayores con AP comparada con la no reperfusión o la trombolisis 2 y fue mejorando progresivamente en los últimos años. Los registros internacionales y los estudios de investigación identificaron variables que se asocian a los resultados de la reperfusión 3, 4.
El registro ARGEN-IAM-ST (Relevamiento Nacional de Infarto Agudo de Miocardio con Elevación del Segmento ST) mostró que la mortalidad del IAMCEST en Argentina sigue siendo elevada, a pesar de una mayor tasa de utilización de AP 5. Determinar cuáles son las variables asociadas a peor evolución en los pacientes tratados con AP podría ayudar a generar estrategias que permitan una mejora de los resultados.
El objetivo de este análisis es describir las características clínicas y del procedimiento cuando se realizó AP, y evaluar cuáles variables pudieron influir en los resultados en nuestro país.
Materiales y métodos
Las características del registro ARGEN-IAM-ST han sido descriptas previamente 5. En resumen, se trata de un registro prospectivo, transversal, multicéntrico, nacional y observacional, coordinado por la Sociedad Argentina de Cardiología y Federación Argentina de Cardiología.
Se incluyeron pacientes con IAMCEST dentro de las 36 horas de evolución, entre noviembre de 2014 y diciembre de 2015. Participaron 247 centros del país y se incorporaron 1759 pacientes.
Se realizó un análisis descriptivo de las características de la población que fue tratada con AP, los tiempos informados hasta el tratamiento, características anatómicas y del procedimiento y variables que pudieran relacionarse con los resultados.
Las variables cualitativas se presentan como tablas de frecuencias y porcentajes con sus respectivos intervalos de confianza. Para variables cuantitativas se utilizan medias ± DS o medianas rangos intercuartilos (RIC 25-75) de acuerdo con su distribución. El análisis de variables discretas se realizó usando tablas de contingencia. Para el análisis se utilizó Stata 8.0® y se consideró significativo un valor de p < 0.05. Se seleccionaron las variables a incluir en el modelo de regresión logística múltiple, considerando relevantes las variables que modificaran los coeficientes > 10% o tuvieran una p ≤ 0.10. Cada una de ellas fue evaluada mediante la prueba de Wald, likelihood ratio test y la variación del coeficiente con respecto al estimado para esa variable en el modelo simple.
El protocolo fue aprobado por el Comité de Ética de la Sociedad Argentina de Cardiología y registrado en clinicaltrials.gov con el número NCT2458885.
Resultados
De los 1759 pacientes incluidos en el registro ARGENIAM-ST, 1142 fueron tratados con AP (64.9%) y 328 (18.7%) no recibieron ninguna estrategia de reperfusión. El resto (16.5%) fueron tratados con trombolíticos (94% de las veces se utilizó estreptoquinasa).
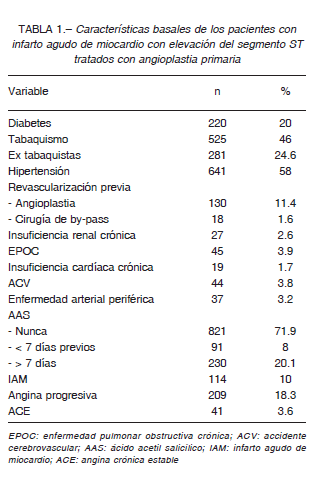
La edad de los pacientes tratados con AP fue de 61.2 ± 12 años, igual a la población general del registro (p = 0.7), 22% eran mujeres. Las características de los que recibieron AP se describen en la Tabla 1.
Se observó que 37 tenían 4 factores de riesgo: hipertensión arterial, dislipemia, diabetes y tabaquismo y 191 tenían tres de estos, combinados.
El 22% tenía cobertura de hospitales públicos, 48% por obra social, 10% por PAMI, 15% prepaga y 5% privado.
La localización del IAMCEST fue anterior en 518 (45.4%) inferior en 513 (44.9%). El 77.6% estaban en
Killip y Kimball (KK) I al ingreso, 14.2% en KK II y 6.2% en shock cardiogénico. El 76% tenía TIMI 0-1 al momento de la CCG y el 16% TIMI 3.
En 511 (47.6%) se realizó angioplastia a la arteria descendente anterior (DA), en 392 (36.4%) a la coronaria derecha (CD), en 164 (14.8%) la circunfleja (CX) y en 13 (1.2%) al tronco de coronaria izquierda (TCI), el 95% de los procedimientos se realizó con stent. Trescientos treinta y tres pacientes (29.2%) fueron tratados con stent liberador de fármacos (DES), 31.3% cuando la AP fue en DA, 27% en CD, 27.4% en CX y 53.9 % en TCI. No hubo diferencias en el uso de DES de acuerdo con el vaso tratado, el antecedente de diabetes ni con la edad. En pacientes con cobertura pública se realizaron menos AP con DES (p < 0.001).
El 17% de que accedieron a AP fueron derivados de otro centro. El 11% de estos pacientes ingresaron en con KK III-IV, el 78.5% tenía TIMI 0-1 y el 11% TIMI 3 en la CCG. En 50% de los casos se realizó AP a DA y en 35% a CD, con 96% de éxito.
El tiempo desde el inicio de los síntomas hasta el ingreso a la institución fue de 153 (RIC 75-316.5) minutos, y el tiempo puerta balón de 91 (RIC 60-150) minutos. Solo en el 30% se realizó AP dentro de los 90 minutos del ingreso. El tiempo total de isquemia (desde el inicio del dolor hasta la angioplastia) fue de 280 (180-508) minutos.
El 64% tuvo alguna demora hasta la consulta, 16% a causa del traslado en ambulancia y 13% en la atención
por guardia.
Los pacientes derivados tuvieron una demora mayor desde el inicio del dolor hasta el ingreso (200 minutos, RIC 195-420; p = 0.0001) y un tiempo puerta-balón más prolongado (113.5 minutos (RIC 55-207; p = 0.099), respecto a los no derivados. No hubo mayor demora en el tiempo puerta balón en las mujeres (p = 0.75) ni en las personas de mayor edad (p = 0.20).
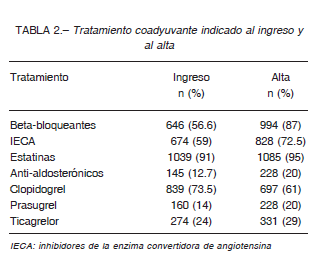
El 12% de las AP se realizó con inhibidores de la GPIIb/IIIa y 5% con bivalirudina. El tratamiento concomitante al ingreso y el indicado al alta se resumen en la Tabla 2.
En el 95% de los casos la angioplastia fue considerada exitosa. En la Tabla 3 se describen las complicaciones intrahospitalarias.
En 26 pacientes se indicó tratamiento con balón de contrapulsación aórtica (BCIA) y a 34 se les colocó un catéter en arteria pulmonar. De los 96 con ARM, 71 se encontraban en shock cardiogénico.
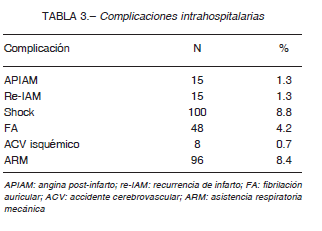
Treinta y siete presentaron sangrado (solo 3 tuvieron sangrado mayor). El tratamiento con inhibidores de la GPIIb/IIIa se asoció a mayor sangrado, OR 4.1 (IC 95% 1.9-8.7; p < 0.001), al igual que la edad (OR 1.04; IC 95% 1.01-1.07; p = 0.004); tener más de 64 años duplicó el riesgo de sangrado (OR = 2.1; IC 95% 1.08-4; p = 0.028).
La media de permanencia en Unidad Coronaria fue de 4.2 ± 3.8 días entre los pacientes con AP y de 4.7 ± 3.8 días en los que no recibieron este tratamiento (p = 0.035). Los días de internación fueron de 5.8 ± 5.5 y 6.5 ± 5.6 con y sin AP, respectivamente (p = 0.07).
La mortalidad de los tratados con AP fue 7.6%, menor que la de los 1752 pacientes del registro global que fue de 8.8% (OR = 0.67; IC95% 0.48-0.93; p = 0.017).
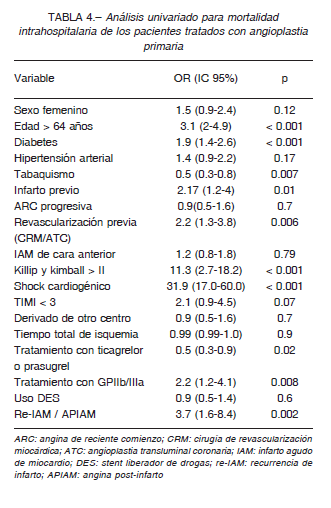
Los mayores de 64 años tuvieron una mortalidad mayor (12.6%) que los menores de 65 años (4.5%), p < 0.001; OR = 3.1 (1.95-4.86) y los diabéticos tuvieron mayor mortalidad que los no diabéticos (11.1 vs. 7.2%, respectivamente) OR = 1.88 (1.36-2.62, p < 0.001). El Killip y Kimball (KK) se relacionó con el pronóstico. La mortalidad de los pacientes con KK III fue de 23% y de 61% en aquellos con shock cardiogénico. Los pacientes con shock que recibieron tratamiento con bomba de balón intraórtico (21) tuvieron una mortalidad del 71%, a diferencia del 54% entre los que no fueron tratados con asistencia ventricular. La mortalidad por shock también fue mayor en los tratados con ARM (69% vs. 33% sin ARM). En los 26 pacientes con shock tratados bajo monitoreo por catéter de Swan Ganz la mortalidad fue de 57.7%, y del 62.7% en los pacientes con shock sin catéter. Las variables evaluadas para definir relación con mortalidad en el análisis univariado se resumen en la Tabla 4. Las variables asociadas de manera independiente a la mortalidad en el análisis multivariable fueron la edad > 64 años (OR 6.2; IC 95% 3.22-12; p < 0.001), diabetes (OR 2.5; IC 95% 1.6-3.9; p < 0.001, re-infarto o APIAM (OR 3.3; IC 95% 1.3-8.3; p = 0.011) y shock cardiogénico (OR 29.2; IC 95% 15.6-54.8; p < 0.001).
Discusión
El registro ARGEN-IAM-ST muestra un porcentaje elevado de pacientes tratados con angioplastia primaria, con valores elevados que se mantienen en los últimos años, comparando con informes previos 6.
Sin embargo, la mortalidad fue mayor a la esperada en comparación con registros internacionales con similar tasa de AP 7.
La mayoría de los pacientes se encontraban en KK I-II. Aquellos con mayor grado de deterioro hemodinámico
tuvieron una mortalidad muy elevada. La baja utilización de dispositivos de asistencia ventricular y de catéteres para mediciones hemodinámicas parecen acompañar las recomendaciones actuales 1, 8. No se pueden extraer conclusiones sobre las consecuencias de esta decisión debido al bajo número de pacientes. Es de destacar que casi un tercio con shock no recibió asistencia respiratoria mecánica, aunque no fueron informados los motivos ni el momento. Puede tratarse de pacientes que fallecieron rápidamente, antes de haber accedido a esta terapéutica.
El porcentaje de éxito de la AP fue de 95% y solo un tercio fue tratado con DES, a pesar de la disminución de eventos observada con DES de última generación en estudios recientes 9, 10. Si bien no puede establecerse con precisión debido a las características del registro, es posible que aspectos económicos tuvieran alguna influencia en la indicación de DES. Esto se refleja en la significativa menor utilización de DES en el sector de la población con cobertura únicamente estatal.
Los tiempos de demora hasta la AP distan de ser los ideales. Solamente en 30% tuvo el tiempo puerta balón
sugerido por las guías de tratamiento 1,5. El tiempo puertabalón menor a 90 minutos se asocia a menor mortalidad, especialmente en el largo plazo 11. En concordancia con los registros internacionales 12, se observó una demora significativa cuando los enfermos son transferidos para la realización de AP. La falta de asociación estadística entre los tiempos más prolongados y la mortalidad en el ARGEN-IAM-ST parecen deberse al bajo número de pacientes que presentaron el evento.
Las complicaciones graves como el reinfarto, APIAM y la progresión a shock se asociaron al pronóstico en nuestro estudio. La descompensación hemodinámica aumenta la mortalidad intrahospitalaria aun en pacientes con AP 13 y el estudio HORIZONS-AMI mostró que el re-infarto en los que recibieron AP (incidencia 1.8% intrahospitalaria, 4% a 1 año y 6.9% a 3 años) se asocia a mayor mortalidad intrahospitalaria, a 1 año y a 3 años 14. Los nuevos stents podrían disminuir el riesgo 15, 16.
El tratamiento recibido durante la internación fue adecuado, comparable a registros de países con mejores
resultados en AP 17. Incluso se observa una utilización del 30% de nuevos antiagregantes, acompañando la tendencia observada en registros internacionales 18. También fue poco frecuente el tratamiento con inhibidores de GPIIb/IIIa, que apenas supera el 10%, acorde a una indicación más restrictiva de las guías nacionales e internacionales 1, 8.
Respecto a las características de la población es importante resaltar que el 17% presentaban al menos tres factores de riesgo coronario concomitantes y que un alto porcentaje eran tabaquistas activos. Esto última marca un fracaso de las estrategias de prevención.
Por último, debe destacarse que la AP mostró mejor supervivencia y menos días de permanencia en Unidad Coronaria respecto a aquellos que no recibieron este tratamiento. Estos datos refuerzan la necesidad de establecer redes que permitan mayor acceso a este tratamiento, aunque resaltando que deben optimizarse
estrategias que permitan alcanzar estándares internacionales. El traslado directo desde los centros derivadores a la sala de hemodinamia permitiría optimizar los tiempos de tratamiento y disminuir la mortalidad 19. Y cuando el traslado no es posible dentro de los tiempos adecuados, la disponibilidad de trombolíticos fibrino-específicos, de fácil administración como tenekteplase, podría mejorar los resultados 1.
En cuanto a las limitaciones mencionamos que se trata de centros afiliados a la Sociedad Argentina de
Cardiología y a la Federación Argentina de Cardiología, que decidieron participar voluntariamente. De
todas maneras, a diferencia de registros anteriores, la participación de ambas sociedades científicas permitió alcanzar un mayor número de localidades, que representan mejor la situación de todo el territorio del país. No se realizó auditoria en los centros, lo que en algunos datos sensibles como el caso de los tiempos de demora, pueden resultar muy relevantes. Sin embargo, se obtuvo información detallada mediante seguimiento telefónico de los investigadores para estimularlos a un registro preciso. Como ocurre con todos los registros, las asociaciones de eventos con variables pueden tener sesgos que corresponden a la sistemática de estos estudios. Sin embargo, es importante resaltar que este tipo de estudios, especialmente cuando se realizan de manera permanente, reflejan una radiografía de la situación de la salud en nuestro medio.
En conclusión, la mortalidad del IAMCEST en Argentina continúa siendo elevada, incluso en tratados con AP. Además de algunos predictores de mortalidad y complicaciones, se observan demoras en el inicio del tratamiento, especialmente en pacientes derivados, lo que podría mejorarse con la adopción de medidas
específicas.
Conflicto de intereses: Ninguno para declarar
Bibliografía
1. Consenso de infarto agudo de miocardio con elevación del segmento ST. Consenso de la Sociedad Argentina de Cardiología. Rev Argent Cardiol 2015; 83 (Supl 4): 1-47.
2. Keeley EC, Boura AJ, Grines CL. Primary angioplasty versus intravenous thrombolytic therapy for acute myocardial infarction: a quantitative review of 23 randomised trials. Lancet 2003; 361: 13-20.
3. Puymirat E, Simon T, Steg PG, et al. Association of changes in clinical characteristics and management with improvement in survival among patients with ST-elevation myocardial infarction. JAMA 2012; 308: 998-1006.
4. Gale CP, Allan V, Cattle BA, et al. Trends in hospital treatments, including revascularisation, following acute myocardial infarction, 2003-2010: a multilevel and relative survival analysis for the National Institute for Cardiovascular Outcomes Research (NICOR). Heart 2014; 100: 582-9.
5. Gagliardi JA, Charask A, Perna E, et al. National Survey of ST-Segment Elevation Acute Myocardial Infarction in Argentina (ARGEN-IAM-ST). Rev Argent Cardiol 2016; 84: 524-33.
6. García Aurelio M, Cohen Arazi H, Higa C, et al. Acute myocardial infarction with persistent ST-segment elevation. SCAR (Acute Coronary Syndromes in Argentina) Multicenter Registry from the Argentine Society of Cardiology. Rev Argent Cardiol 2014; 82: 259-67.
7. Puymirat E, Battler A, Birkhead J, et al. Euro Heart Survey 2009 Snapshot: regional variations in presentation and management of patients with AMI in 47 countries. Eur Heart J Acute Cardiovasc Care 2013; 2: 359-70.
8. Ibanez B, James S, Agewall S. 2017 ESC Guidelines for the management of acute myocardial infarction in patients presenting with ST-segment elevation: The Task Force for the management of acute myocardial infarction in patients presenting with ST-segment elevation of the European Society of Cardiology (ESC). Eur Heart J 2017; 39: 119-77.
9. Sabate M, Cequier A, Iñiguez A, et al. Everolimus-eluting stent versus bare-metal stent in ST-segment elevation myocardial infarction (EXAMINATION): 1 year results of a randomised controlled trial. Lancet 2012; 380: 1482-90.
10. Sabaté M, Brugaletta S, Cequier A, et al. Clinical outcomes in patients with ST-segment elevation myocardial infarction treated with everolimus-eluting stents versus bare-metal stents (EXAMINATION): 5-year results of a randomized trial. Lancet 2016; 387: 357-66.
11. Yudi MB, Ramchand J, Farouque O, et al. Impact of door-to-balloon time on long-term mortality in high- and low-risk patients with ST-elevation myocardial infarction. Int J Cardiol 2016; 224: 72-8.
12. Nallamothu BK, Bates ER, Herrin J, et al. Times to treatment in transfer patients undergoing primary percutaneous coronary intervention in the United States: National Registry of Myocardial Infarction (NRMI)-3/4 Analysis. Circulation 2005; 111: 761-7.
13. Hou LL, Gao C, Feng J, et al. Prognostic factors for inhospital and long-term survival in patients with acute ST-segment elevation myocardial infarction after percutaneous coronary intervention. Tohoku J Exp Med 2017; 242: 27-35.
14. Stone SG, Serrao GW, Mehran R, et al. Incidence, predictors, and implications of reinfarction after primary percutaneous coronary intervention in ST-segment-elevation myocardial infarction: the harmonizing outcomes with revascularization and stents in acute myocardial infarction trial. Circ Cardiovasc Interv 2014; 7: 543-51.
15. Sim DS, Jeong MH. Development of novel drug-eluting stents for acute myocardial infarction. Chonnam Med J 2017; 53: 187-95.
16. Bellemain-Appaix A, Bégué C, Bhatt DL, et al. The efficacy of early versus delayed P2Y12 inhibition in percutaneous coronary intervention for ST-elevation myocardial infarction: a systematic review and meta-analysis. EuroIntervention 2018; 14: 78-85.
17. Hanssen M, Cottin Y, Khalife K, et al. French Registry on Acute ST-elevation and non ST-elevation Myocardial Infarction 2010. FAST-MI 2010. Heart 2012; 98: 699-705.
18. Bueno H, Sinnaeve P, Annemans L, et al. Opportunities for improvement in anti-thrombotic therapy and
other strategies for the management of acute coronary syndromes: Insights from EPICOR, an international study of current practice patterns. Eur Heart J Acute Cardiovasc Care 2016; 5:3-12.
19. Anderson LL, French WJ, Peng SA, et al. Direct transfer from the referring hospitals to the catheterization laboratory to minimize reperfusion delays for primary percutaneous coronary intervention: insights from the National Cardiovascular Data Registry. Circ Cardiovasc Interv 2015; 8: e002477.
