FERNANDO J. DAGHERO1, JUAN P. CASAS2, PABLO E. SARMIENTO1, ROBERTO M. A. COLQUE1, MIGUEL A. TIBALDI1, EDUARDO MOREYRA1, LEANDRO MARTINEZ RIERA1, GUILLERMO PACHECO1
Servicio de Cardiología1, Servicio de Neumonología2, Sanatorio Allende, Córdoba, Argentina
Resumen La hipertensión pulmonar tromboembólica crónica se caracteriza por la presencia de material trombótico organizado dentro de las arterias pulmonares que genera elevación de la resistencia vascular pulmonar, insuficiencia cardíaca derecha y, eventualmente, la muerte. El tratamiento de elección es la tromboendarterectomía pulmonar, que suele ser curativa si la obstrucción es proximal. En algunos casos este tratamiento no es posible y surge como alternativa la angioplastia pulmonar con balón (APB), que está generando creciente interés. Se presentan tres casos de pacientes con hipertensión pulmonar tromboembólica a los que por diferentes circunstancias no pudo tratarse con tromboendarterectomía y se realizó APB comprobándose, en los tres casos, mejoría de la clase funcional, prueba de la caminata de seis minutos, además de parámetros hemodinámicos y angiográficos.
Palabras clave: hipertensión pulmonar, embolismo pulmonar, endarterectomía, angiografía
Abstract Percutaneous balloon angioplasty for treatment of chronic thromboembolic pulmonary hypertension. Chronic thromboembolic pulmonary hypertension is characterized by the presence of organized thrombotic material in the pulmonary arteries which causes elevation of the pulmonary vascular resistance, right heart failure, and death if not treated. Pulmonary thromboendarterectomy is the treatment of choice and can be curative when the obstruction is proximal. There are cases in which this therapy is not possible, and pulmonary angioplasty is a therapeutic alternative of growing interest. We present our experience with three patients diagnosed with chronic thromboembolic pulmonary hypertension in whom pulmonary endarterectomy was not possible and pulmonary angioplasty was performed. All patients showed improvement of functional class, six-minute walk distance, and hemodynamic as well as angiographic parameters.
Key words: pulmonary hypertension, pulmonary embolism pulmonary angioplasty, endarterectomy, angiography
Recibido: 10-X-2018 Aceptado: 7-XI-2018
Dirección postal: Fernando Daghero, Sanatorio Allende, Pedro Simón Laplace 5749, (esq. Blas Pascal) 1° piso, 5021 Córdoba, Argentina
e-mail: fjdaghero@hotmail.com
La hipertensión pulmonar tromboembólica crónica (HPTEC) es una forma de hipertensión pulmonar (HTP) precapilar causada por material tromboembólico organizado, proliferación celular y trombosis in situ1, 2. El aumento de la resistencia vascular pulmonar (RVP) originado por la obstrucción provoca falla progresiva del ventrículo derecho, eventualmente fatal3, 4. La incidencia es baja: 0.6-8.8% post-tromboembolia pulmonar aguda (TEPA) y 10% luego de episodios recurrentes de TEPA2, 5, 6. Varios factores -coagulopatías, inflamación crónica, hipotiroidismo, cáncer, esplenectomía, dispositivos intravenosos, etc.- contribuyen a su desarrollo7.
El diagnóstico se realiza en presencia de presión media > 25 mmHg en arteria pulmonar (PMAP), presión capilar pulmonar (PCP) <15 mmHg y al menos un defecto segmentario de perfusión demostrado por centellograma ventilación/perfusión y confirmado por angiografía pulmonar luego de tres meses de anticoagulación1, 2.
Pese a ser la única forma de HTP curable mediante cirugía (tromboendarterectomía pulmonar, TP), la HPTEC es subdiagnosticada y subtratada. Sin tratamiento, la supervivencia a 5 años es 30% en pacientes con PMAP > 40 mmHg y 10% en aquellos con PMAP > 50 mmHg5. Sin cirugía, el tratamiento farmacológico es efectivo, pero no curativo. Reciente evidencia apoya la angioplastia pulmonar con balón (APB) como alternativa terapéutica. Presentamos tres casos de pacientes con HPTEC quienes recibieron combinación de tratamiento farmacológico y APB, porque por diferentes circunstancias no accedieron a TP.
Caso 1
Mujer de 44 años, realizó fertilización in vitro en 2005 y sufrió aborto espontáneo en 2007. Fue reanimada en 2008 de un paro cardio-respiratorio secundario a TEPA masivo con en espástica.
En 2017 consultó por disnea clase funcional (CF) III. Ingresó con taquicardia, taquipnea, saturación de O2 85%, hemoglobina 8.36 g/dl (anemia ferropénica crónica). El ecocardiograma mostró signos indirectos de HTP con dilatación de cavidades derechas, presión sistólica de arteria pulmonar estimada en 60 mmHg y función sistólica de ventrículo derecho conservada.
La angiotomografía axial computarizada (angio-TAC) de tórax mostró imágenes de falta de relleno suboclusivas y oclusivas (tipo web y slit) en segmentos latero y posterobasal del lóbulo inferior de ambos pulmones. Los hallazgos del centellograma ventilación/perfusión fueron consistentes con tromboembolia pulmonar crónica. El cateterismo cardíaco derecho objetivó hipertensión arterial pulmonar (Tabla 1). La angiografía pulmonar mostró múltiples lesiones obstructivas totales y subtotales tipo web en ramas segmentarias y subsegmentarias de los lóbulos inferiores de ambos pulmones.
Debido al estado clínico y a la distribución periférica de las obstrucciones, se decidió tratamiento con APB comenzando por la arteria del lóbulo inferior derecho, utilizando balones con diámentros crecientes de 2.0 a 4.0 mm, realizando múltiples insuflaciones de hasta 18 atmósferas. La angiografía de control mostró mejoría de la luz vascular y franco aumento del retorno venoso sin complicaciones.
Evolucionó favorablemente con mejoría de la disnea, disminución del tamaño de las cavidades derechas y normalización de los valores de NT proBNP (Tabla 1).
Al mes, se programó la APB de ramos subsegmentarios de lóbulo inferior izquierdo con balones de 2.0 y 3.0 mm, con buenos resultados angiográficos y sin complicaciones.
A los 10 meses la paciente continúa estable en CF I, recibiendo tratamiento con riociguat 1.5 mg c/8 h, espirinolactona 25 mg/día y anticoagulación oral con rivaroxabán 20 mg/día.
Caso 2
Mujer de 75 años, con hipertensión arterial, diabetes tipo II y depresión. En 2016 sufrió TEPA submasivo de riesgo moderado y trombosis venosa profunda asociados a dilatación y disfunción sistólica del ventrículo derecho con trombo adherido a su pared libre demostrado por ecocardiograma (Fig. 1A).
La angio-TAC mostró TEPA central bilateral con obstrucción subtotal de rama pulmonar izquierda, sin opacificación de sus ramas arteriales y trombo suboclusivo del segmento distal de rama pulmonar derecha, con obstrucción total de arteria del segmento anterior del lóbulo superior derecho (Fig. 1B y 1C).
La paciente rechazó tratamiento con trombolíticos. Durante los siguientes seis meses, permaneció anticoagulada en CF II. En prueba de la caminata de 6 minutos tuvo desaturación importante (94 a 80%).
En el centellograma ventilación/perfusión presentó hipoperfusión leve del pulmón derecho (89%) y ausencia de perfusión en pulmón izquierdo (11%). El laboratorio mostró insuficiencia renal crónica (creatinina 1.7 mg/dl, depuración 31 ml/min/1.73 m2), dímero D 187 ng/ml. El ecocardiograma Doppler mostró dilatación grave de cavidades derechas con disfunción sistólica moderada de ventrículo derecho, insuficiencia tricúspidea leve, y PSAP 60 mmHg. Los valores hemodinámicos están descriptos en Tabla 1. La angiografía selectiva de arteria pulmonar derecha mostró permeabilidad de todas las ramas, sin trombos luminales. La izquierda presentó obstrucción subtotal en el origen, visualizándose ramas del lóbulo superior e inferior en forma parcial (Fig. 1D).
Debido a comorbilidades, fragilidad, riesgo quirúrgico elevado y negativa al tratamiento quirúrgico, se le propuso tratamiento farmacológico con riociguat y angioplastia, que aceptó. Se realizó APB secuencial de rama pulmonar izquierda (balones de 2.0, 3.0, 4.0 y 6.0 mm) sin complicaciones (Fig. 1E). El control angiográfico final mostró flujo anterógrado normal sin lesión significativa (Fig. 1F).
Durante el seguimiento permaneció anticoagulada con mejoría de CF y performance en caminata de 6 minutos. El ecocardiograma informó mejoría de función del ventrículo derecho y los valores de NTproBNP disminuyeron a 163 pg/ ml (Tabla 1).
A los 12 meses, la angiotomografía computarizada mostró re-estenosis grave de rama pulmonar izquierda. La angiografía confirmó lesión del 80 a 90% con gradiente translesional de 13 mm Hg (Fig. 1G).
Por tratarse de una reobstrucción, se colocó stent balón expandible de 10/37 mm a 12 atmósferas seguido de postd
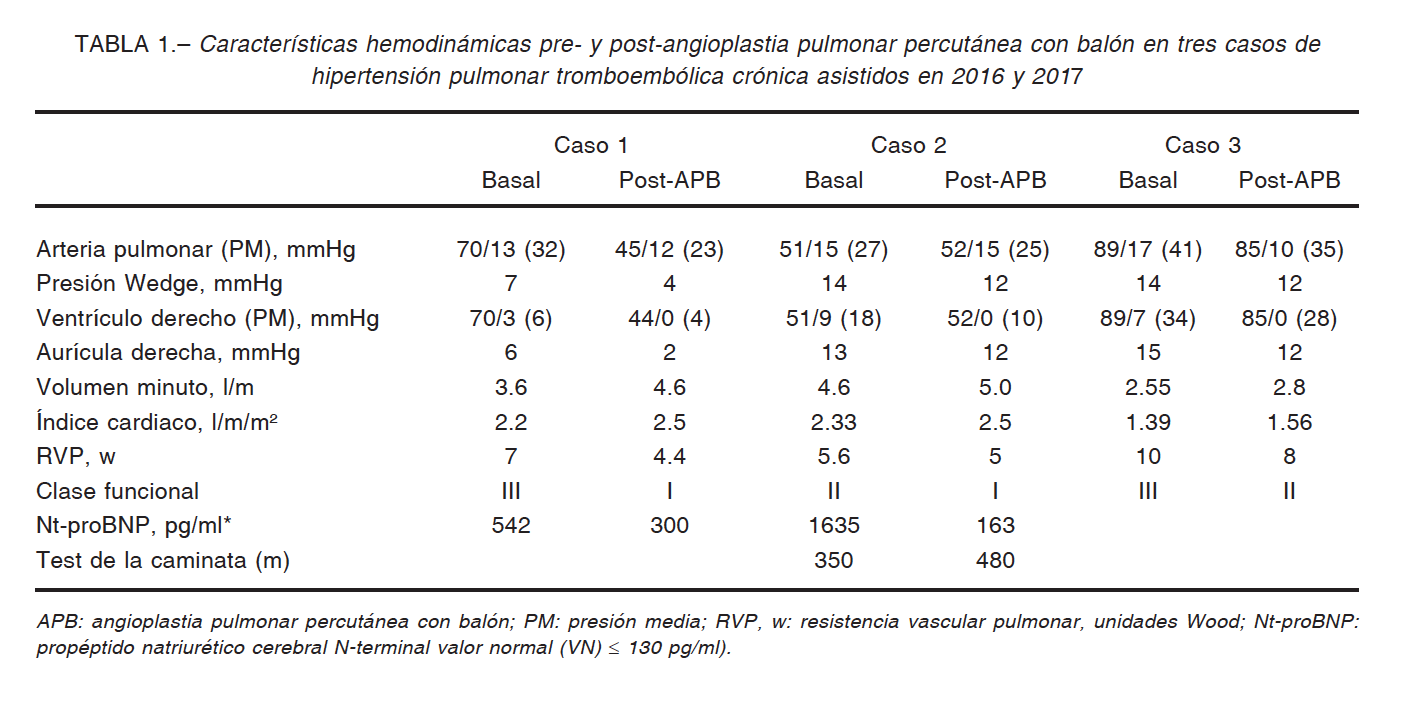
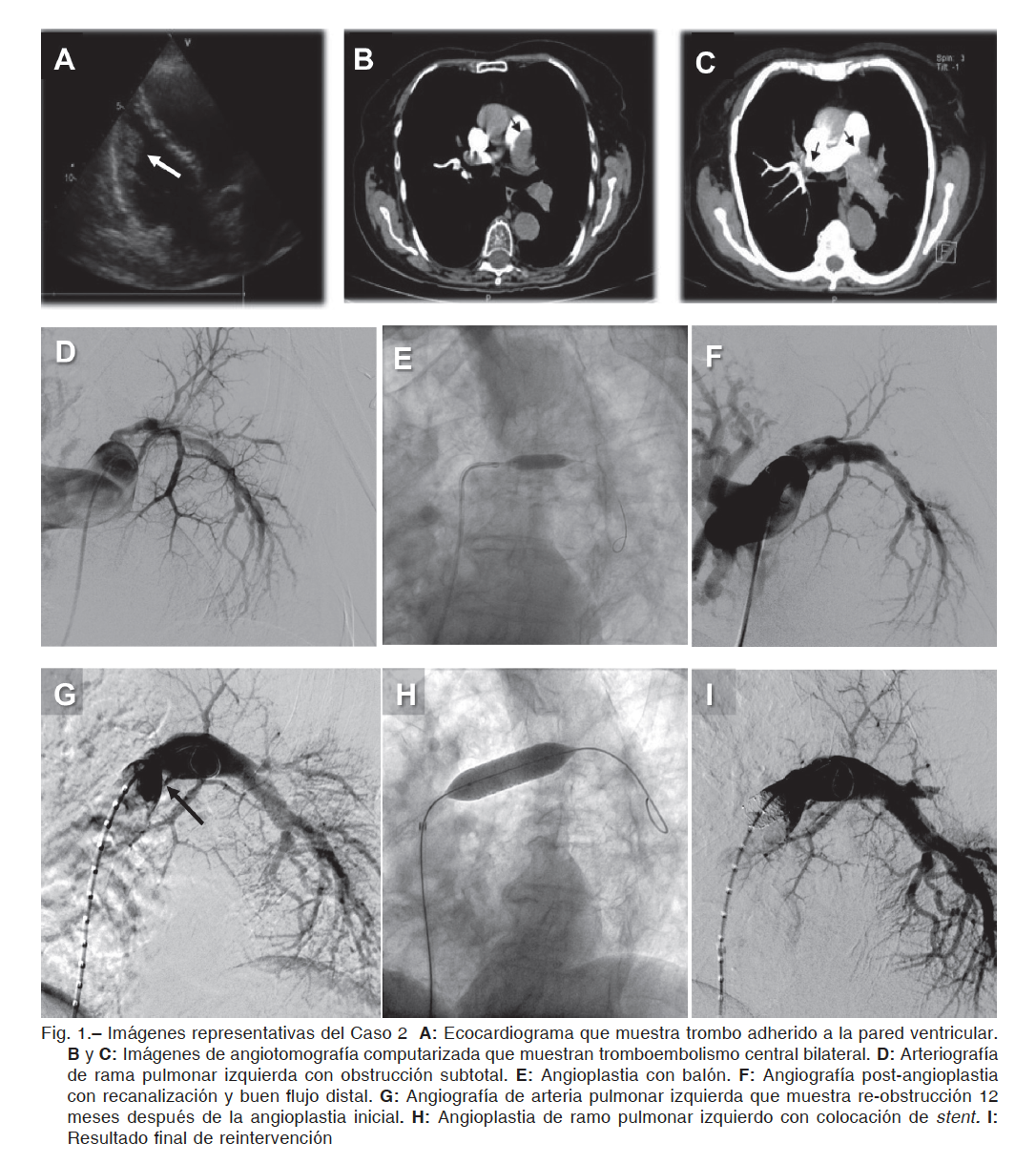
ilatación con balón de 12 mm, con buena imagen final sin gradiente translesional (Fig. 1H y 1I). Toleró el procedimiento sin complicaciones y recibió el alta a las 24 horas.
Caso 3
Varón de 66 años con antecedentes de trombosis venosa profunda y TEPA en los ocho meses previos derivado por probable HPTEC en clase funcional (CF) III para completar estudios y adoptar conducta. Al examen físico tenía presión arterial 130/70, frecuencia cardíaca 95 l/m, saturación de O2 93%.
En la ecografía cardíaca se observó marcada dilatación de cavidades derechas, TAPSE 17 mm, PSAP 85 mmHg. La angioTAC mostró rama interlobar anterior del lóbulo superior izquierdo reemplazada por cordón fibroso y trombo mural periférico en región distal de arteria pulmonar derecha con extensión hacia rama lobar inferior, consistente con tromboembolismo pulmonar crónico. El centellograma ventilación/ perfusión evidenció signos de hipoperfusión en ambos pulmones con predominio del pulmón izquierdo.
Los valores hemodinámicos están descriptos en la Tabla 1. En la angiografía selectiva de arteria pulmonar derecha se observó obstrucción grave (80%) de las ramas lobares mede inferior, con imagen translúcida debido a trombos intramurales. La izquierda presentaba obstrucción subtotal (95%) de rama ascendente y segmentaria apical.
El paciente rechazó el tratamiento quirúrgico y aceptó APB de las ramas lobares media e inferior derechas, que se realizaron utilizando balones de 5, 6 y 8 mm de diámetro sin dejar lesión residual significativa y logrando mejoría de la perfusión distal en el control angiográfico.
Fue dado de alta a las 48 horas, con furosemida, espironolactona y anticoagulación oral con rivaroxabán. A seis meses de seguimiento, presentaba mejoría en su clase funcional (Tabla 1).
Discusión
En presencia de HTP con o sin antecedente de embolia pulmonar, la HPTEC debe ser investigada porque es la única forma de HTP potencialmente curable. El centellograma ventilación/perfusión es el método de elección para descartar HPTEC porque, debido a su elevada especificidad (≥ 98%), un resultado normal prácticamente la excluye2.
A pesar de la valiosa información aportada por la angioTAC y la resonancia nuclear magnética de última generación, el gold standard para el diagnóstico de HPTEC continúa siendo la combinación de angiografía pulmonar con sustracción digital y cateterismo cardíaco derecho con medición de presiones. Combinados, ambos estudios informan sobre extensión, localización y compromiso hemodinámico de la obstrucción tromboembólica, datos requeridos para determinar la viabilidad del tratamiento quirúrgico y pronóstico8.
El tratamiento definitivo es la TP. Está demostrado su efecto sobre la supervivencia (a 1, 2 y 3 años post-TP: 93%, 91% y 89%, respectivamente), clínica, capacidad funcional y función del ventrículo derecho1,5. Un equipo multidisciplinario experimentado debe seleccionar los candidatos a cirugía considerando la localización de los trombos, las comorbilidades, la idoneidad del equipo quirúrgico y el consentimiento del paciente. Debe incluso evaluar casos con alteraciones hemodinámicas o clínicas leves, porque la cirugía previene el desarrollo de vasculopatía irreversible. La cirugía debe estar a cargo de expertos que realicen > 20 EP/año9. El requerimiento anatómico es la localización proximal en arterias principales lobares o segmentarias. Ante extenso compromiso distal, la resistencia pulmonar persiste elevada aún después de remover los trombos proximales. Los predictores de mortalidad son la inexperiencia del centro, las comorbilidades, la clase funcional, RVP > 1000 dyn*s/cm5, la cronicidad y la localización periférica de las obtrucciones9.
La persistencia/recurrencia de HTP post-TP se da en 30-50% de los casos y agrava el pronóstico10, 11. Recientemente se ha recomendado el tratamiento farmacológico combinado con angioplastia percutánea con balón para estos casos y los que no puedan acceder a TP1.
El tratamiento farmacológico consiste en prevenir con anticoagulantes orales la recurrencia de tromboembolismo venoso y arterial pulmonar in situ y revertir con vasodilatadores la vasoconstricción y la disfunción endotelial. En algunos casos, puede usarse como puente a cirugía en pacientes con HTP y disfunción grave del ventrículo derecho. En pacientes en CF II o III el riociguat es el agente de elección10, 12.
La APB fue implementada hace décadas en estenosis e hipoplasia congénita de ramas pulmonares de infantes. Más recientemente se aplicó a adultos con HPTEC que no eran candidatos a cirugía o con HTP recurrente/ persistente después de TP. Las primeras experiencias tuvieron tasas relativamente elevadas de complicaciones y mortalidad, porque las técnicas todavía eran sub-óptimas, y el procedimiento cayó en desuso13. En años recientes, varios centros en Japón lo retomaron y perfeccionaron, y así lograron notables mejorías en parámetros hemodinámicos, síntomas y capacidad de ejercicio y reducción de complicaciones. El progreso técnico, la seguridad y la eficacia de la APB logrados por estos grupos quedaron plasmados en un reciente estudio multicéntrico14. Similares resultados fueron descriptos por un grupo alemán15.
En nuestros casos, la APB se prefirió a la TP debido a lesiones distales subsegmentarias y/o a la situación clínica del paciente (Caso 1: secuela neurológica, Caso 2: elevado riesgo quirúrgico, Caso 3: negativa del paciente a someterse a cirugía). Los procedimientos, realizados en forma escalonada, fueron bien tolerados y no tuvieron complicaciones. En los tres casos se objetivó mejoría clínica y funcional congruente con lo descripto en la literatura (Tabla 1). Nuestros resultados avalan la APB como alternativa a la TP cuando la indicación está fundamentada y se respetan las técnicas descriptas para este tipo de procedimientos.
En el Simposio Mundial de Hipertensión Pulmonar celebrado este año en Niza (https://wsph2018.com/images/ programm/Prog_Nice_6th_WSPH_2018.pdf), se puso en evidencia la notable globalización de la terapia mediante APB. En los últimos cinco años se extendió el número de pacientes tratados de 100 a >1000 y el de publicaciones de 3 a 166. El riesgo del procedimiento disminuyó y se obtienen resultados alentadores, no solo en centros de alto flujo de pacientes, sino también en aquellos con experiencia intermedia. Como aún no hay evidencia que avale resultados de APB a largo plazo y permita compararla con la TP en candidatos a intervención, la angioplastia debe ser utilizada conjuntamente con tratamiento farmacológico en enfermos que no pueden ser sometidos a TP o con HTP residual, y solo luego de haber sido evaluados por un grupo multidisciplinario de expertos.
En conclusión, aplicando una correcta técnica percutánea, en nuestros casos observamos mejoría clínica y hemodinámica similar a la descripta en registros recientes. La APB es una alternativa prometedora y de bajo riesgo para el tratamiento de la HPTEC en pacientes que no son candidatos a cirugía o con recurrencia de HTP.
Bibliografía
1. Galie N, Humbert M, Vachiery JL, et al. 2015 ESC/ERS Guidelines for the diagnosis and treatment of pulmonary hypertension: The Joint Task Force for the Diagnosis and Treatment of Pulmonary Hypertension of the European Society of Cardiology (ESC) and the European Respiratory Society (ERS): Endorsed by: Association for European Paediatric and Congenital Cardiology (AEPC), International Society for Heart and Lung Transplantation (ISHLT). Eur Heart J 2016; 37: 67-119.
2. Gopalan D, Delcroix M, Held M. Diagnosis of chronic thromboembolic pulmonary hypertension. Eur Respir Rev 2017; 26: pii 160108.
3. Hoeper MM, Madani MM, Nakanishi N, Meyer B, Cebotari S, Rubin LJ. Chronic thromboembolic pulmonary hypertension. Lancet Respir Med 2014; 2: 573-82.
4. Simonneau G, Torbicki A, Dorfmuller P, Kim N. The pathophysiology of chronic thromboembolic pulmonary hypertension. Eur Respir Rev 2017; 26: pii 160112.
5. Pepke-Zaba J, Delcroix M, Lang I, et al. Long-term outcome of patients with chronic thromboembolic pulmonary hypertension: results from an international prospective registry. Circulation 2016; 133: 859-71.
6. Gall H, Hoeper MM, Richter MJ, Cacheris W, Hinzmann B, Mayer E. An epidemiological analysis of the burden of chronic thromboembolic pulmonary hypertension in the USA, Europe and Japan. Eur Respir Rev 2017; 26: pii 160121.
7. Mahmud E, Behnamfar O, Ang L, Patel MP, Poch D, Kim NH. Balloon pulmonary angioplasty for chronic thromboembolic pulmonary hypertension. Interv Cardiol Clin 2018; 7: 103-17.
8. Kim NH, Delcroix M, Jenkins DP, et al. Chronic thromboembolic pulmonary hypertension. J Am Coll Cardiol 2013; 62 (25 Suppl): D92-9.
9. Jenkins D, Madani M, Fadel E, D’Armini AM, Mayer E. Pulmonary endarterectomy in the management of chronic thromboembolic pulmonary hypertension. Eur Respir Rev 2017; 26: pii 160111.
10. Pepke-Zaba J, Ghofrani HA, Hoeper MM. Medical management of chronic thromboembolic pulmonary hypertension. Eur Respir Rev 2017;26: pii 160107.
11. Freed DH, Thomson BM, Berman M, et al. Survival after pulmonary thromboendarterectomy: effect of residual pulmonary hypertension. J Thorac Cardiovascr Surg 2011; 141: 383-7.
12. Ghofrani HA, D’Armini AM, Grimminger F, et al. Riociguat for the treatment of chronic thromboembolic pulmonary hypertension. New Engl J Med 2013; 369: 319-29.
13. Lang I, Meyer BC, Ogo T, et al. Balloon pulmonary angioplasty in chronic thromboembolic pulmonary hypertension. Eur Respir Rev 2017; 26: pii 160119.
14. Ogawa A, Satoh T, Fukuda T, et al. Balloon pulmonary angioplasty for chronic thromboembolic pulmonary hypertension: results of a multicenter registry. Circ Cardiovasc Qual Outcomes 2017; 10: pii 00402910.
15. Wiedenroth CB, Olsson KM, Guth S, et al. Balloon pulmonary angioplasty for inoperable patients with chronic thromboembolic disease. Pulm Circ 2018; 8: 2045893217753122.
– – – –
February 8, 1938
Nature is a magnificent deposit of sensations.
Febrero 8, 1938
La naturaleza es un magnífico depósito de sensaciones.
Bernard Berenson (1865-1959)
Umberto Morra. Conversations with Berenson. Boston: Houghton Mifflin, 1965. Traduccción del italiano al inglés de Florence Hammond, de Colloqui con Berenson. Milano: Aldo Garzanti, 1967; p 261.
