DANIEL E. CALFUNAO 1, MARÍA M. SCHINCHIRIMINI 2, ADRIÁN MORALES 1, RICARDO GARGIULO 3, JORGE FINQUELIEVICH 4, MARÍA C. LÓPEZ JOFFRE 5, CRISTINA E. CANTEROS 5
1Servicio de Infectología, Hospital Provincial Neuquén Dr. Castro Rendón, Neuquén, 2 Servicio de Laboratorio, Sector de Microbiología, Hospital Provincial Neuquén Dr. Castro Rendón, Neuquén, 3 Clínica Radiológica Dr. Pedro Moguillansky, Neuquén, 4 Departamento de Microbiología, Parasitología e Inmunología, Facultad de Medicina, Universidad de Buenos Aires, 5 Servicio Micosis Profundas, Departamento Micología, INEI-ANLIS Dr. Carlos G. Malbrán, Buenos Aires, Argentina
Resumen La histoplasmosis y la leishmaniasis son enfermedades olvidadas, endémicas en Argentina, y generalmente se asocian a inmunocompromiso. Presentamos el caso de un varón de 16 años, inmunocompetente, con histoplasmosis del sistema nervioso central y leishmaniasis cutánea. Inicialmente, el paciente presentó una lesión en la pierna de un mes de evolución seguida de paraparesia leve, diagnosticada como un proceso de desmielinización mediante estudios de imágenes. El cuadro fue tratado con altas dosis de corticoides y en 72 horas evolucionó a paraparesia grave con lesiones nodulares en las vértebras cervicales, observadas en las imágenes de resonancia magnética nuclear. Se aisló Histoplasma capsulatum de líquido cefalorraquídeo, genotípicamente identificado como perteneciente a la especie filogenética LamB. El paciente recibió tratamiento intravenoso con anfotericina B deoxicolato durante 30 días y posteriormente fluconazol e itraconazol oral durante un año. A los tres meses de iniciado el tratamiento con antifúngicos se reactivó la lesión de la pierna y en el examen directo se observaron amastigotes de Leishmania. La leishmaniasis cutánea fue tratada con antimoniato de meglumina intramuscular. La respuesta clínica al tratamiento de ambas enfermedades fue favorable.
Palabras clave: Leishmania, histoplasmosis, histoplasmosis en sistema nervioso central, enfermedades olvidadas
Abstract Neurohistoplasmosis and cutaneous leishmaniasis in an immunocompetent patient. Histoplasmosis and leishmaniasis are neglected and endemic diseases in Argentina, and generally are
found associated with immunosuppression. We report the case of an immunocompetent 16-years-old man with simultaneous occurrence of central nervous system histoplasmosis and cutaneous leishmaniasis. Upon admission, the patient showed a one-month old skin lesion in a leg and mild paraparesis. Imaging studies detected thickening and edema in the spinal cord and the cerebrospinal fluid analysis was within normal range. The case was diagnosed as a demyelinating disorder and treated with high-dose short-term steroids. Seventy-two hours later the patient showed severe paraparesis and nuclear magnetic resonance imaging revealed nodular lesions in the spinal cord. Histoplasma capsulatum belonging to the phylogenetic species LamB was isolated from cerebrospinal fluid samples. The patient received intravenous antifungal therapy with amphotericin B for 30 days, followed by oral fluconazole and itraconazole for one year. Three months after initiation of antifungal treatment, the cutaneous lesion recrudesced and Leishmania amastigotes were observed on microscopic examination. The cutaneous leishmaniasis was treated with intramuscular meglumine antimoniate. The patient´s outcome was favorable after treatment for both diseases.
Key words: Leishmania, central nervous system histoplasmosis, histoplasmosis, neglected diseases
Dirección postal: Daniel Calfunao, Leloir 941 1° B, 8300 Neuquén, Argentina
e-mail: danybipo@gmail.com
La histoplasmosis y la leishmaniasis producidas por el hongo Histoplasma capsulatum, y protistas del género Leishmania, respectivamente, son endémicas en Argentina y potencialmente fatales de no mediar tratamiento específico 1-3. Ambas enfermedades afectan poblaciones vulnerables y son consideradas como desatendidas por la Organización Mundial de la Salud 1, 4.
La infección por H. capsulatum es asintomática en 50-90% de los casos y la evolución a enfermedad depende de la cantidad de hongos inhalada y del estado inmune del hospedero. Las formas diseminadas ocurren en pacientes inmunocomprometidos 3 y en Argentina con frecuencia se manifiestan con lesiones cutáneo-mucosas 5.
Por su parte, la leishmaniasis cutánea es una parasitosis, producida por especies de Leishmania transmitidas por la picadura de un flebótomo. La forma predominante en nuestro país se caracteriza por presentar lesiones cutáneo-mucosas entre dos y tres semanas después de la infección 6. Como la histoplasmosis, se asocia a inmunocompromiso, y en esos casos puede evolucionar a cuadros graves 1.
El objetivo de este trabajo es describir un caso de histoplasmosis del sistema nervioso central y leishmaniasis cutánea en un paciente inmunocompetente.
Caso clínico
Varón de 16 años, residente en Neuquén, nacido en Orán, provincia de Salta, región Noroeste de Argentina (NOA), que había visitado su ciudad natal en febrero-marzo de 2015. Durante esa visita consultó por pápula pruriginosa en pierna derecha atribuida a una picadura, que evolucionó a celulitis leve y fue tratado con antibióticos con mejoría clínica transitoria. Cuatro semanas después (15 de abril) consultó en una clínica privada de Neuquén por paraparesia leve sin fiebre, con dolor toracolumbar inespecífico y retención de orina. El electromiograma evidenció compromiso neurogénico de la motoneurona superior y la resonancia magnética nuclear (RMN) reveló engrosamiento de cordón medular con edema difuso. En el líquido cefalorraquídeo se observó ligera proteinorraquia (2 g/l). Los estudios microbiológicos fueron negativos para gérmenes comunes y micobacterias. El cuadro fue interpretado como una lesión de tipo desmielinizante y se trató con metilprednisolona a altas dosis: 3 pulsos de 1 g y luego 40 mg de metilprednisolona/día, mostrando una leve mejoría.
Tres días después (30 de abril), fue internado en el hospital Provincial Dr. Castro Rendón de Neuquén con síndrome meníngeo, fiebre y paraparesia grave. Ante la sospecha de una meningitis aguda de la comunidad se inició tratamiento empírico endovenoso con ceftriaxona 2 g/12 h, vancomicina 1 g/12 h y dexametasona 4 mg/6 h.
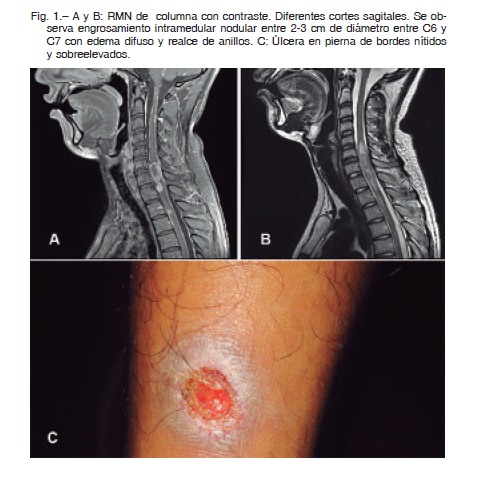
Una nueva RMN confirmó el engrosamiento del cordón medular en la zona cérvico-dorsal con edema difuso, y lesiones nodulares entre las vértebras C6 y C7 con realce en anillo (Fig. 1 A y B).
En el líquido cefalorraquídeo se observó aumento de la celularidad (57 células/mm3) con predominio de polimorfonucleares, hipoglucorraquia (9 mg/dl) y proteinorraquia (2 g/l).
Los estudios microbiológicos fueron negativos para gérmenes comunes. No se observaron levaduras compatibles con Cryptococcus y el test de látex no detectó antígeno de este hongo.
Los cultivos fueron negativos para hongos y micobacterias a los 7 días y se continuó la incubación hasta los 40 días para hongos y 60 para micobacterias.
En la pierna, donde había relatado tener la picadura, se observó un absceso de donde se tomó material para estudios microbiológicos. En el examen microscópico no se observaron hongos, micobacterias o parásitos y en el cultivo desarrolló Staphylococcus aureus meticilino-resistente.
El hemograma mostró leucocitosis (12 630/ml) con predominio de neutrófilos. La serología para HIV fue negativa y el perfil inmunológico tuvo valores normales de CD4/CD8, inmunoglobulinas y complemento.
Debido a la falta de respuesta al tratamiento con antibióticos y los cultivos negativos para gérmenes comunes, se inició tratamiento empírico con tuberculostáticos: rifampicina/isoniacida/pirazinamida (150/75/400 mg), 3 comprimidos /día y etambutol 400 mg, 4 comprimidos/día, y antifúngico anfotericina B desoxicolato 1mg/kg/día.
Para complementar el diagnóstico clínico se solicitó serología de histoplasmosis y paracoccidioidomicosis, ambas endémicas en el NOA. La inmunodifusión para Histoplasma fue positiva hasta la dilución 1:4. Paralelamente, luego de 10 días de incubación en agar Sabouraud a 28 °C, desarrollaron colonias blancas algodonosas, de micelio hialino que al examen microscópico presentaban macroconidios con prolongaciones digitiformes compatibles con H. capsulatum.
Con el diagnóstico de histoplasmosis se continuó el tratamiento con anfotericina B y 16 días después la paraparesia comenzó a mostrar una lenta y progresiva mejoría. Cumplió un mes de tratamiento con anfotericina B durante la internación y fue externado con fluconazol 200 mg/día e itraconazol 200 mg/día, ambos por vía oral, continuando con la recuperación clínica.
La lesión de la pierna, que mostraba una mejoría parcial, se reactivó a los tres meses intra-tratamiento con azoles presentando un aspecto de sacabocado, de fondo eritematoso con bordes nítidos y sobreelevados (Figura 1C). Se realizó una biopsia y se tomó material por raspado para descartar una reactivación de su histoplasmosis. El examen histológico mostró hiperplasia epitelial con hiperparaqueratosis, leve infiltrado inflamatorio plasmo-histio-linfocitario con aislados eosinófilos, proliferación vascular y extravasación eritrocitaria en el lecho ulceroso, con exocitosis neutrofílica y bacterias en la capa córnea. Los estudios micológicos no detectaron H. capsulatum por métodos convencionales ni por métodos moleculares.
Un fragmento de la biopsia y un frotis teñido con Giemsa fueron enviados al Instituto Nacional de Parasitología Dr. Mario Fatala Chaben. El análisis microscópico realizado en el frotis detectó parásitos compatibles con amastigotes de Leishmania. Una vez diagnosticada la leishmaniasis cutánea, se inició tratamiento con antimoniato de meglumina (Glucantime ®) 100 mg/kg/día por tres semanas y la úlcera cicatrizó.
La RMN de control evidenció mejoría de las lesiones en sistema nervioso central sin signos de inflamación. El tratamiento antifúngico con azoles fue continuado durante un año con evolución clínica favorable.
El hongo aislado fue tipificado como H. capsulatum especie filogenética LamB mediante secuenciación múltiple (MLST) de los genes H-anti, Ole y Tub. La cepa está depositada en la colección de cultivos del Departamento de Micología del Instituto Malbrán como DMic-175700 y las secuencias de cada gen depositadas en el GenBank (Acc nº MK562409, MK562410, MK562411).
Todos los procedimientos y controles han sido realizados previa obtención del consentimiento informado del
paciente.
Discusión
Probablemente, el paciente adquirió la leishmaniasis cutánea en su visita a Orán, localizada en una de las principales áreas geográficas endémicas de esta parasitosis 7. En cuanto a la histoplasmosis, podría ser tanto una reactivación endógena de una infección pasada o una infección reciente 3, puesto que Neuquén y el NOA son áreas endémicas de esta micosis 5, 8.
A diferencia del caso aquí descripto (paciente inmunocompetente), los pocos casos comunicados de coinfección H. capsulatum y Leishmania estaban asociados a HIV/Sida 9, 10.
La neurohistoplasmosis es poco frecuente, difícil de diagnosticar en ausencia de otras manifestaciones
clínicas, tiene mal pronóstico y generalmente se asocia a deficiencia de la inmunidad celular 11. Es probable que las altas dosis de corticoides administradas después del diagnóstico inicial de lesión desmielinizante hayan exacerbado la neurohistoplasmosis, lo que permitió ver en pocos días nódulos intramedulares en una nueva RMN. Estas imágenes, junto a la respuesta refractaria a los antibióticos, orientaron a una etiología fúngica. La sospecha clínica, así como la rápida confirmación de neurohistoplasmosis por cultivo y serología permitieron instaurar el tratamiento específico que finalmente determinó la evolución favorable del cuadro 11.
Especulamos que la demora en el diagnóstico de la leishmaniasis cutánea se debió al tratamiento inicial con antibióticos indicado para la supuesta celulitis, que derivó en una lesión atípica. Luego se asumió que podía ser una lesión cutánea de la histoplasmosis porque mejoró parcialmente después del tratamiento con anfotericina B (droga alternativa para el tratamiento de leishmaniasis 1,6.
Cuando la lesión reactivó, se volvió a presumir histoplasmosis, sin embargo, el estudio histológico solo detectó reacción inflamatoria con eosinofilia. Finalmente, en el frotis teñido con Giemsa fue detectada Leishmania sp. Esto coincide con lo enfatizado por los expertos acerca del diagnóstico de leishmaniasis cutánea: los frotis permiten el diagnóstico en el 60% de los casos a diferencia de la histopatología que muestra sensibilidad mucho menor6. En nuestro caso, la lesión cutánea respondió parcialmente a la anfotericina B, pero para curar requirió tratamiento específico con antimoniato de meglumina.
Actualmente, se reconoce que el género Histoplasma está formado por un complejo de especies crípticas con diferentes capacidades para causar enfermedad 12, 13. La especie filogenética de mayor circulación en Argentina es LamB, seguida de LamA 14. En el NOA se han documentado casos de histoplasmosis del sistema nervioso central con evolución tórpida en pacientes inmunocompetentes, provocados por una probable especie filogenética autóctona diferente de LamB con tropismo por sistema nervioso central 14, 15. El hongo aislado en nuestro caso fue identificado como LamB, esto probablemente pueda explicar la evolución favorable rápida del paciente a diferencia de otros oriundos del NOA con neurohistoplasmosis 15.
Debido a que ambas enfermedades pueden presentar lesiones mucocutáneas y que sus áreas endémicas se superponen en el norte argentino, es necesario realizar el diagnóstico diferencial entre ellas 5, 7. Asimismo, es relevante enfatizar que una buena anamnesis y la observación detallada de los signos, acompañadas de una interpretación interdisciplinaria de las pruebas diagnósticas permiten un correcto y oportuno diagnóstico.
Agradecimientos: A la Dra. Victoria Fragueiro Frías del Servicio de Patología del Departamento Clínica del INP Mario Fatala Chaben, quien confirmó el diagnóstico de leishmaniasis.
Conflicto de intereses: Ninguno para declarar
Bibliografía
1. Aronson NE, Joya CA. Cutaneous leishmaniasis: Updates in diagnosis and management. Infect Dis Clin North Am 33; 2019: 101-17.
2. McGwire BS, Satoskar AR. Leishmaniasis: clinical syndromes and treatment. QJM 2014; 107: 7-14.
3. Wheat LJ, Azar MM, Bahr NC, Spec A, Relich RF, Hage C. Histoplasmosis. Infect Dis Clin North Am 2016; 30:207-27.
4. Adenis AA, Valdes A, Cropet C, et al. Burden of HIVassociated histoplasmosis compared with tuberculosis in Latin America: a modelling study. Lancet Infect Dis 2018; 18: 1150-59.
5. Rubinstein P, Negroni R. Histoplasmosis. En: Micosis broncopulmonares del adulto y el niño. Editores Rubinstein P, Negroni R.2da Edición, Buenos Aires: Beta S.R.L. 1981, p 249-90.
6. Sociedad Argentina de Dermatología. Consenso sobre leishmaniasis. En: www.sad.org.ar/wp-content/uploads/
2016/04/leishmaniasis2008.pdf ; consultado febrero 2019.
7. Quintana M, Salomón O, Guerra R, De Grosso ML, Fuenzalida A. Phlebotominae of epidemiological importance
in cutaneous leishmaniasis in northwestern Argentina: risk maps and ecological niche models. Med Vet Entomol 2013; 27: 39-48.
8. Calanni LM, Pérez RA, Brasili S, et al. Brote de histoplasmosis en la provincia de Neuquén, Patagonia Argentina. Rev Iberoam Micol 2013; 30: 193-9.
9. Chena L, Nara E, Canese A, et al. Coinfección Leishmania infantum, VIH e Histoplasma capsulatum: manifestaciones dermatológicas. Mem Inst Investig Cienc Salud 2016; 14: 121-5.
10. Manfredi R, Mazzoni A, Pileri S, et al. Simultaneous occurrence of visceral leishmaniasis and disseminated histoplasmosis in an Italian patient with HIV infection. Infection 1994; 22: 224-5.
11. Wheat J, Myint T, Guo Y, et al. Central nervous system histoplasmosis: Multicenter retrospective study on clinical features, diagnostic approach and outcome of treatment. Medicine (Baltimore) 2018; 97: e0245.
12. Gladieux P. Updates in the language of Histoplasma biodiversity. mBio 2018; 9: e00181-18.
13. Sepúlveda VE, Márquez R, Turissini DA, Goldman WE, Matute DR. Genome sequences reveal cryptic speciation in the human pathogen Histoplasma capsulatum. mBio 2017; 8: e01339-17.
14. Ibarra-Camou B, López-Joffre MC, Toranzo AI, et al. Especies filogenéticas de Histoplasma capsulatum circulantes en Argentina [abstract]. XIII Congreso Argentino de Micología, 2014 Lilloa 51 (Suplemento): E12, 141. En: http://www.lillo.org.ar/publicaciones/lilloa/v51s1; consultado 16/02/19.
15. Esteban I, Minces P, Cristofano D, Negroni R. Histoplasmosis en el sistema nervioso central en una paciente pediátrica inmunocompetente. Arch Argent Pediatr 2016; 114: 171-4.
