IGNACIO MAGLIO 1, PASCUAL VALDEZ 2, LUIS CÁMERA 2, BÁRBARA FINN 2, MANUEL KLEIN 2, ISABEL PINCEMIN 3, HÉCTOR FERRARO 4, NAZARENO GALVALISI 5, GRACIANA ALESSANDRINI 6, JORGE MANERA 7, HÉCTOR MUSACCHIO 8, PATRICIA CONTRERAS 9, MÓNICA GAREA 9, VIVIANA LÜTHY 10, JULIO NEMEROVSKY 11, FEDERICO BALDOMÁ 12, ARIEL CHERRO 13, LEANDRO RANZUGLIA 14, PABLO MALFANTE 15, MAXIMILIANO SALVIOLI 16, ANALÍA GARCÍA 17
1 Red Bioética para Latinoamérica y El Caribe de UNESCO, 2 Sociedad Argentina de Medicina (SAM), 3 Asociación Argentina de Medicina y Cuidados Paliativos (AAMYCP), 4 Sociedad Argentina de Terapia Intensiva (SATI), 5 Sociedad Argentina de Emergencias (SAE), 6 Sociedad Argentina de Medicina Interna General (SAMIG), 7 Asociación de Medicina Interna de Rosario (AMIR), 8 Sociedad de Medicina Interna De Santa Fe (SMISF), 9 Consejo Argentino de Resucitación (CAR), 10 Sociedad Científica de Emergentología Argentina (SCEA), 11 Sociedad Argentina de Gerontología y Geriatría (SAGG), 12 Asociación de Medicina Interna de Venado Tuerto (AMIVET), 13 Consejo de Cuidados Paliativos de la SAM, 14 Sociedad de Medicina Interna Pergamino (SMIP), 15 Sociedad de Medicina Interna de la Costa Atlántica (SoMICA), 16 Sociedad de Medicina Interna de La Plata (SMILP), 17 Sociedad de Medicina Interna de Córdoba (SMICBA)
Resumen Se presentan las guías sobre ética de asignación de recursos, procesos de triaje con criterios de ingreso y egreso de unidades de cuidados críticos y atención paliativa durante la pandemia. El panel interdisciplinario y multisocietario que las preparó estuvo representado por bioeticistas y por especialistas vinculados al fin de la vida: clínicos, geriatras, emergentólogos, intensivistas, expertos en cuidados paliativos y en reanimación cardiopulmonar. La información disponible indica que aproximadamente 80% de las personas con COVID-19 desarrollarán síntomas leves y no requerirán asistencia hospitalaria, mientras que 15% precisará cuidados intermedios o en salas generales, y el 5% restante requerirá de asistencia en unidades de cuidados intensivos. La necesidad de pensar en justicia y establecer criterios éticos de asignación surgen en condiciones de superación de los recursos disponibles, como en brotes de enfermedades y pandemias, siendo la transparencia el principal criterio para la asignación. Estas guías recomiendan criterios generales de asignación de recursos en base a consideraciones bioéticas, enraizadas en los Derechos Humanos y sustentadas en el valor de la dignidad de la persona humana y principios sustanciales como la solidaridad, la justicia y la equidad. Las guías son recomendaciones de alcance general y su utilidad consiste en acompañar y sostener las decisiones técnicas y científicas que tomen los distintos especialistas en la atención del paciente crítico, pero dado el carácter dinámico de la pandemia, debe asegurarse un proceso de revisión y readaptación permanente de las recomendaciones.
Palabras clave: COVID-19, bioética, fin de la vida, ventilación mecánica, asignación de recursos, pandemia,
principio de justicia
Abstract Guidelines on resource allocation, ethics, triage processes with admission and discharge criteria from critical care and palliative care units during the pandemia are here presented. The interdisciplinary and multi-society panel that prepared these guidelines represented by bioethicists and specialists linked to the end of life: clinicians, geriatricians, emergentologists, intensivists, and experts in palliative care and cardiopulmonary resuscitation. The available information indicates that approximately 80% of people with COVID-19 will develop mild symptoms and will not require hospital care, while 15% will require intermediate or general room care, and the remaining 5% will require assistance in intensive care units. The need to think about justice and establish ethical criteria for allocation patients arise in conditions of exceeding available resources, such as outbreaks of diseases and pandemics, with transparency being the main criterion for allocation. These guides recommend general criteria for the allocation of resources relies on bioethical considerations, rooted in Human Rights and based on the value of the dignity of the human person and substantial principles such as solidarity, justice and equity. The guides are recommendations of general scope and their usefulness is to accompany and sustain the technical and scientific decisions made by the different specialists in the care of critically ill patients, but given the dynamic nature of the pandemic, a process of permanent revision and adaptation of recommendations must be ensured.
Key words: COVID-19, bioethics, end of life, mechanical ventilation, resource allocation, pandemic, principle of justice
Dirección postal: Pascual Valdez, Gascón 655 11° “E”, 1181 Buenos Aires, Argentina
e-mail: rpascual46@gmail.com
• El 80% de las personas con COVID-19 desarrollarán síntomas leves y no requerirán asistencia hospitalaria, el 20% será hospitalizado, de ellos el 5% requerirá cuidados intensivos. Los recursos pueden escasear, el principal criterio para asignarlos es la transparencia, con recomendaciones basadas en la dignidad, la solidaridad, la justicia y la equidad.
• La asignación del recurso crítico debe sustentarse en criterios objetivos, técnicos, neutrales y verificables, fundamentalmente para la abstención, asignación y retiro de la asistencia respiratoria mecánica.
Se presentan y comentan aquí las recomendaciones preparadas por las sociedades científicas, representantes de especialidades vinculadas a la atención de pacientes COVID y situaciones de fin de vida, en abril 2020 1.
La metodología empleada para esa preparación incluyó una primera ronda donde los expertos expusieron sus documentaciones societarias, que se consolidaron en un primer borrador. En una segunda etapa ese borrador se discutió con participación de todos los actores. En la tercera etapa se consolidó un segundo borrador y se discutieron los desacuerdos hasta lograr la uniformidad de criterios, aprobándose por todos los participantes el documento final. En todas las etapas se fueron incorporando nuevos documentos de la literatura. La discusión se realizó durante el mes de abril de 2020.
El 11 de marzo de 2020, la Organización Mundial de la Salud (OMS) declaró a la enfermedad epidémica COVID-19 como pandemia. Lo masivo de este fenómeno mundial, por un periodo sostenido (aunque extraordinario), clama a los sistemas sanitarios de cada región, a brindar a su población, respuestas de atención seguras, efectivas y basadas en evidencia. Las cantidades de recursos sanitarios que hubieran sido suficientes, no mediando la epidemia, resultan escasos frente a este escenario masivo de enfermedad, que atraviesa por distintos estados de gravedad, reposando la carga decisoria sobre el efector sanitario. Estas guías1 se prepararon a fin de aportar, cuanto menos, claridad para acompañar la decisión ante la falta de recursos, bajo criterios médicos, antropológicos, legales y bioéticos. No se puede ofrecer un recurso del que no se dispone, pero siempre ha de ofrecerse aquel que reconforte, y allí radica la condición mínima a fin de velar por la dignidad de los pacientes y del personal de salud 1-4.
La necesidad de cuidados intensivos debe evaluarse acorde a la proporcionalidad terapéutica. Para ello, lo primero consiste en la valoración de los factores objetivos de naturaleza médico-técnica, a cargo del médico, quién debe evaluar la adecuación de los recursos con la particular situación del paciente. En este punto se define la proporcionalidad / desproporcionalidad del método.
El uso de cierto medio de conservación de la vida debe considerarse “proporcionado”, en la medida (y hasta el momento) en que se demuestra adecuado, en una situación clínica determinada, al alcanzar un objetivo de salud o de soporte vital.
La segunda fase radica en la valoración de los factores subjetivos (de naturaleza personal), donde cada paciente, en conjunto con su familia, valora la intervención. Reforzar la autonomía de los pacientes es esencial en tiempos de crisis, pero a sabiendas de que la justicia debe prevalecer sobre la autonomía.
Está implícito que la aplicación de los criterios de racionamiento solo se justifica después que las partes involucradas hayan hecho todos los esfuerzos posibles para aumentar la disponibilidad de los recursos y después de haber evaluado cualquier posibilidad de traslado de pacientes a otros centros. Es importante que las políticas de acceso sean consensuadas y conocidas por los operadores involucrados. Los pacientes y sus familias deben ser informados de la naturaleza extraordinaria de las medidas vigentes, en razón del deber de transparencia y mantenimiento de confianza en el servicio de salud.
Propósito4-10
El objetivo de estas guías es proporcionar a los trabajadores de la salud e instituciones sanitarias un marco de actuación con bases éticas que coadyuve en la toma de decisión sobre los dilemas que se presentan en la atención de pacientes críticos afectados por COVID-19, en contextos de escasez, limitación de recursos y de alta demanda de insumos y atención médica.
La información disponible indica que aproximadamente 80% de las personas infectadas desarrollarán síntomas leves y no requerirán asistencia hospitalaria, mientras que 15% precisará cuidados intermedios o en salas generales, y el 5% restante requerirá de asistencia en unidades de cuidados intensivos.
Estas guías recomiendan criterios generales de asignación de recursos en base a consideraciones bioéticas, enraizadas en los Derechos Humanos y sustentadas en el valor de la dignidad de la persona humana y principios sustanciales como la solidaridad, la justicia y la equidad.
Las guías son recomendaciones de alcance general y su utilidad consiste en acompañar y sostener las decisiones técnicas y científicas que tomen los distintos especialistas en la atención del paciente crítico. Se trata de orientaciones de naturaleza ética que, si bien no desplazan la responsabilidad individual y profesional, asumen un rol esencial para la toma de decisiones drásticas, aligerando el agobio o sufrimiento moral de los trabajadores de salud en esa primera línea de atención.
El Estado debe asumir responsabilidad en la elaboración de guías dadas las consecuencias que surgen de las decisiones que se puedan tomar y que se vinculan directamente con la vida de las personas.
El rol protagónico del Estado es evitar la dispersión y las potenciales contradicciones entre lineamientos de los distintos actores comprometidos en la atención directa e indirecta de pacientes: instituciones sanitarias, sociedades científicas, agrupaciones gremiales y financiadores, entre otros.
Las guías también se sustentan en la necesidad de ofrecer un proceder público y transparente, cuestión elemental para forjar la confianza pública y la aceptabilidad social, y afianzar la conciencia moral de los trabajadores de la salud, protegiendo su integridad y su responsabilidad profesional.
En tiempos de expansión del COVID-19, afección sobre la que aún no hay tratamientos preventivos individuales (excepto la cuarentena, que es un preventivo general), ni terapéuticos, las Naciones Unidas han expresado que debe realizarse una aproximación integral a la pandemia, aunando perspectivas técnicas, científicas, sociales y éticas.
La orientación de estas guías siguió los lineamientos del Derecho Internacional en materia de Derechos Humanos, y, en particular los principios establecidos en la Declaración Universal de Bioética y Derechos Humanos de la UNESCO (DUBDH).
Circunstancias de justicia3-6, 10-14
La necesidad de pensar en justicia y establecer criterios éticos de asignación surgen a partir de la presencia de circunstancias caracterizadas por la escasez de recursos, la heterogeneidad de la composición social y la disparidad de intereses que suelen exacerbarse en condiciones de superación de los recursos disponibles, como en brotes de enfermedades y pandemias.
En estos casos, y dadas las características de la pandemia por COVID-19, el principal criterio para la asignación es la transparencia. Se debe conocer y comunicar cuán escasos son los recursos disponibles, para lo que es preciso un oportuno diagnóstico y una adecuada planificación. Así, en este primer nivel, las instituciones deberían realizar las siguientes previsiones:
a) Ponderar lo más precisamente posible el devenir y progreso futuro de la pandemia a nivel nacional, regional y local.
b) Describir y precisar los recursos disponibles.
Recursos humanos en general: cantidad de profesionales del equipo de salud (médicos, enfermeros, kinesiólogos) no intensivistas y geolocalización (primer nivel y clínicos en sala general), cantidad de trabajadores del equipo de salud entrenados en uso de respiradores (médicos, enfermeros, kinesiólogos intensivistas), cantidad de camas disponibles en las
Unidades de Cuidados Intensivos (UCI), cantidad de respiradores.
c) Elaborar planes de reorganización y adecuación de servicios y del personal para incrementar la capacidad de respuesta institucional a la demanda.
d) Dimensionar la demanda global y particular.
e) Conocer la incidencia de la demanda sobre el total de los recursos disponibles y alternativas, qué situaciones se dejan sin cobertura.
f) En esta etapa inicial, tanto la valorización y optimización de los recursos disponibles, como la estimación del avance de la pandemia, son indispensables y muy necesarios para el establecimiento ulterior de criterios de asignación.
El desarrollo eficaz de esta etapa inicial es esencial, ya que reduciría las hospitalizaciones a través de una justa reasignación, ampliando distintos dispositivos de atención no habituales, como atención en centros comunitarios,
internación extrahospitalaria, domiciliaria o de otro tipo, telemedicina, teleasistencia, entre otros, para la atención y el tratamiento de los pacientes sospechosos o infectados que no requieran ingreso a unidades de cuidado intensivo o intermedio.
En relación con la heterogeneidad de la composición social, estas guías pretenden superar las diferencias de criterios y homogenizar la determinación de necesidades preeminentes desde la perspectiva ética con enfoque de Derechos Humanos.
La disparidad de intereses puede exacerbarse en tiempos de desastre, en donde suelen potenciarse ciertas hegemonías que promueven una mercantilización de la salud, aprovechamiento inescrupuloso y corrupción.
Para evitar ello es esencial anclar cualquier acción sanitaria en estrategias de solidaridad, participación y democracia.
La pandemia también permite redefinir los alcances y metas de la medicina, ya que no se trata solo de curar sino, además, de aliviar el sufrimiento, de profundizar el cuidado de los que no pueden ser curados, de consolar en la agonía y procurar que las muertes se transiten en condiciones de paz y dignidad.
Valores y principios3-5, 7-17
Los valores y principios orientadores de estas guías son: el valor fundante de la dignidad de la persona humana, la solidaridad, la justicia y la equidad.
Al tratarse de guías y no de un manual o tratado de Bioética, se sintetizan los conceptos y alcances de estos principios, que sirven de sustento moral para la elaboración de los distintos criterios de asignación.
a) Dignidad
Todo criterio de asignación de recursos debe estar orientado en el respeto por la dignidad personal. Se trata de un valor esencial e intrínseco que permite considerar a todo ser humano como un fin en sí mismo, nunca como un mero medio, un portador de una singularidad y valor esencial, que lo transforma en un ser único e irrepetible.
Entre otras aplicaciones, el respeto por la dignidad impide considerar criterios de asignación de recursos que se vinculan con cuestiones ajenas a la esencia personal, tales como la edad, la valoración social, la discapacidad, entre otras. Se debe enfatizar la importancia de la calidad y el sentido de la vida para cada uno de los pacientes.
b) Solidaridad
La solidaridad debe ser el principio rector de la salud colectiva, en general y con mayor énfasis, en el abordaje a la pandemia. La solidaridad se presenta como un dique de contención frente a la desigualdad y la discriminación social. En la atención de la pandemia por COVID-19 cobra especial significado ya que sus víctimas aumentan en la misma medida que se acrecientan las fragilidades, las inequidades sociales, las vulnerabilidades y el estigma.
El verdadero valor de la solidaridad se expresa cuando quien recibe el gesto solidario carece de todo poder, como aquellos que sufren las consecuencias de la pandemia, personas mayores, o con discapacidad, enfermos con comorbilidades, etc. Allí se refleja el auténtico sentido humanitario de la fraternidad.
La solidaridad emerge del profundo deseo de ayudar al más débil, en donde la fragilidad es el terreno fértil de la solidaridad.
En materia de asignación de recursos, se expresa en el valor de la cooperación social, en donde los trabajadores de la salud debidamente capacitados la transforman en gestos claros, como la empatía y la compasión.
La solidaridad se patentiza además, en contextos de pandemia, en una transición de los cuidados centrados en la persona hacia la atención centrada en la comunidad, donde deben ponderarse con prudencia la afectación de derechos individuales con la protección del interés general y la salud colectiva.
La solidaridad en tiempos de pandemia no es la mejor opción, es la única opción.
c) Justicia y equidad
La justicia y la equidad son principios esenciales para la asignación de recursos, en tiempos de pandemia y de austeridad de recursos. La justicia es la primera virtud de cualquier sistema de elección o triaje. Si se trata de una situación injusta, por más eficiente y organizada que sea, es preciso revisarla.
La DUBDH expresa que se debe respetar la igualdad fundamental de todos los seres humanos en dignidad y derechos, de modo que sean tratados con justicia y equidad. Las situaciones donde la demanda de pacientes excede a la oferta de la capacidad instalada para atenderlos se denomina desastre. Es necesario implementar para su abordaje la gestión de crisis.
La necesidad de establecer un sistema de elección entre varios candidatos para obtener el recurso se realiza mediante el triaje, que significa separar, es decir discriminar entre los afectados cual será la prioridad para el tratamiento indicado en cada caso. En este punto es clave diferenciar cuando se trate de un mecanismo de discriminación negativo o positivo.
La discriminación negativa se manifiesta cuando la elección o exclusión se basa en un mecanismo que anula o resiente el goce o ejercicio, en condiciones de igualdad, de derechos humanos como el derecho a la vida y a la salud. Un ejemplo de discriminación negativa seria la exclusión por el mero hecho de la edad, sin consideraciones adicionales sobre valores pronósticos.
Por otra parte, la discriminación positiva operará cuando en el triaje los motivos de elección sean razonables, objetivos y persigan un propósito legítimo.
Las decisiones vinculadas a criterios derivados del principio de justicia deben ser transparentes, es decir públicas, conocidas y aceptadas por todos para garantizar el trato igualitario, consolidando así la confianza pública en las instituciones sanitarias y en los trabajadores del equipo de salud.
Un imperativo de justicia consiste en asegurar la participación de los sectores comprometidos con el trabajo asistencial durante la pandemia. En tal sentido, estas recomendaciones fueron producidas mediante la colaboración de instituciones y asociaciones científicas.
Del mismo modo, debe asegurarse un proceso de revisión y readaptación permanente de las recomendaciones, dado el carácter dinámico de la pandemia, ya que se trata de un proceso necesario para garantizar la aplicación y vigencia del principio de justicia.
Criterios de asignación en situación de crisis pandémica
a) Aspectos generales 2, 3, 5, 11, 18-20
Las decisiones vinculadas a la efectiva implementación de los principios de justicia y solidaridad en contextos de escasez y de saturación de los servicios de cuidados intensivos es uno de los dilemas que presenta mayor dificultad de resolución.
Es un dilema porque cualquiera sea la alternativa elegida, se transformará en un nuevo problema. La clave para la mejor toma de decisión es ponderar cual es la elección moralmente relevante, en donde exista la menor tensión posible entre los valores, principios y derechos en juego.
Los criterios de justicia utilizados tradicionalmente distinguían entre aquellos considerados neutrales y los no neutrales. Entre los primeros prevalecían aquellos en donde la información sobre los candidatos al recurso no era relevante, por ejemplo, la prioridad en el orden de llegada o la mera aleatorización, lotería, entre otros. Ante la evidencia de las limitaciones, precariedad del procedimiento e inequidad comenzaron a utilizarse criterios no neutrales. Inicialmente los más difundidos fueron la edad y el pronóstico.
Las tensiones clásicas giraron alrededor de posturas deontólogicas y consecuencialistas. Unas privilegiaban los principios en juego, otras los resultados y las utilidades en cada proceso de elección.
Los criterios basados exclusivamente en la utilidad procuran maximizar los beneficios, mientras que aquellos con sostén en la equidad promueven asignaciones basadas en principios de justicia distributiva.
La pandemia por COVID-19 requiere una readecuación de los distintos criterios de asignación tradicionales. El nuevo y trágico escenario trae desafíos significativos, en donde el beneficio individual en algunos casos deberá ceder frente a la seguridad colectiva y el bienestar comunitario.
La asignación de los recursos debería estar dirigida al propósito de salvar la mayor cantidad posible de vidas y, al mismo tiempo, optimizar la calidad en la supervivencia, para lo cual las asignaciones deberán validarse desde el respeto por la dignidad, la justicia, la equidad y la solidaridad, armonizando esquemas deontológicos y utilitaristas.
Los principios son conceptos de naturaleza general y aspiracional y el desafío es ponerlos en juego, darles vida y posibilidades de uso concreto. Para ello se desarrollan en especial los criterios de asignación en estas guías.
La dinámica y desarrollo de la pandemia también influirá en la aplicación progresiva de los distintos criterios de asignación. En las fases tempranas podrán utilizarse estrategias neutrales como la atención de acuerdo al orden de llegada de los consultantes, luego frente al aumento de demanda se priorizará la atención de pacientes sintomáticos, hasta llegar a la atención exclusiva de enfermos críticos recuperables. Estas guías se orientan a la asignación de recursos en la atención del paciente crítico infectado por COVID-1 desde una perspectiva ética.
Los criterios de asignación técnicos, científicos y médicos que integren los criterios éticos, deberán ser el resultado de un amplio consenso entre las disciplinas y especialidades comprometidas en la atención de la pandemia, para luego ser adoptadas y emanadas por la autoridad de aplicación sanitaria, a fin de garantizar su universalidad y aplicación uniforme.
b) Criterios de admisión y exclusión para el ingreso a Unidades de Cuidados Intensivos 21-28
1. Los criterios de admisión a las UCIs deben ser claros, transparentes, preestablecidos y de acceso público.
El ingreso inadecuado de pacientes a UCI suele ser el comienzo de un proceso de sucesivas intervenciones fútiles. Este punto es crítico para prestar asistencia en etapas de sobresaturación de los servicios.
2. La admisión debe sustentarse en criterios objetivos, técnicos, neutrales y verificables.
2.1 La evaluación de ingreso a UCI debe basarse en criterios objetivos, técnicos y neutrales. Para ello, deben establecerse escalas de situación funcional, pronóstico y gravedad, contrastables con evaluación clínica objetiva y estudios de verificación, sobre la base del estándar científico de las especialidades médicas comprometidas en la atención del paciente crítico.
2.2 Las valoraciones sobre determinadas incapacidades, mentales y/o físicas, no deben ser utilizadas en forma aislada para la admisión en UCI, del mismo modo que las prognosis asociadas a supervivencia libre de discapacidad.
2.3 La edad considerada en modo aislado no debe ser considerada como un criterio independiente de ingreso a UCI.
2.4 Cualquier limitación de las establecidas en 2.2 y 2.3 contraría a la Convención Internacional sobre los Derechos de las Personas con Discapacidad.
2.5 En los criterios de admisión debe valorarse y estimarse como criterios de exclusión la presencia de patología y comorbilidades que sitúen al paciente en fases de enfermedades avanzadas, de improbable recuperabilidad, o terminales.
2.6 En aquellos casos en que exista incertidumbre, es aconsejable conversar con el paciente y/o allegado, explicando que la admisión será condicionada y que, frente a la evidencia de falta de recuperación, se considerarán posibilidades de traslado a sala general con cuidados paliativos, de modificarse las circunstancias de ingreso originarias, con limitación de las medidas de sostén instauradas.
2.7 En todos los casos debe tratarse de pacientes graves, con compromisos orgánicos y/o funcionales que pudiesen abreviar el ciclo vital, y que requieren estabilización a través de la administración de algún cuidado intensivo, con pronósticos de recuperabilidad lo más consistentes posibles.
2.8 Deberían excluirse a pacientes no graves, con parámetros que funcionan dentro de niveles aceptables o que, debajo de dichos niveles, puedan recibir asistencia en unidades de cuidados intermedios o de menor complejidad.
c) Criterios de abstención, asignación y retiro de la asistencia respiratoria mecánica (ARM) 21-30
1. La evaluación de los criterios de asignación de ARM (una vez que se haya establecido la indicación médica de la misma) deben estar precedidos por el agotamiento de todas las alternativas disponibles.
En algunas ocasiones, la ARM parecería ser la única alternativa disponible para pacientes con falla respiratoria.
Sin embargo, de acuerdo a las consideraciones realizadas previamente y al tratarse de recursos críticos y escasos, deberían previamente intentarse distintas alternativas a la ventilación mecánica, evaluando la proporcionalidad del recurso en cada caso.
Una alternativa promovida es la ventilación manual operada por familiares o voluntarios en contextos de desastre y de extrema necesidad (no habiendo otra alternativa más efectiva disponible en ese momento), asociados al agotamiento absoluto de los recursos, considerando que el mayor daño es suspender la ventilación, incorporando un modelo abreviado de consentimiento oral que incluya: conocimiento de no seguridad en su eficacia, riesgo de infección en el operador y transitoriedad de la medida.
Otras alternativas incluyen técnicas no recomendadas por el riesgo de aerosolización, como la ventilación no invasiva en sus diversas formas o el uso de máscara reservorio con presión positiva al final de la expiración (PEEP). Aunque no existe un consenso generalizado sobre su seguridad y eficacia, se sugiere en estos casos una adecuada ponderación en la seguridad, sobre todo la evaluación del riesgo de infección para el operador y la eficacia del proceso, considerando además el sostenimiento de la medida y/o el agotamiento de los operadores.
Por lo tanto, se podría proponer cuando la posibilidad de recuperación sea elevada y que se trate de una medida transitoria, durante un tiempo determinado.
2. Los criterios vinculados a la asignación de ARM también deben ser claros, transparentes, preestablecidos y de acceso público.
El establecimiento de prioridades de uso para la ventilación mecánica debe ser conocido por todos, en particular por la comunidad, por la población afectada y sus allegados. Ello redunda en el aumento y consolidación de la confianza pública en los equipos asistenciales, además de generar un alivio en la conciencia moral de los trabajadores de la salud de la primera línea de atención.
3. Los criterios de asignación para ARM también deben ser objetivos, técnicos, neutrales y verificables.
En situaciones pandémicas debería evitarse la improvisación y la arbitrariedad en la atención de la emergencia, sobre todo en la asignación del uso de ARM. Para ello es sustancial tener criterios objetivos de naturaleza técnica, neutrales y verificables.
Se ha sugerido utilizar distintos scores o puntuaciones.
Desde el punto de vista ético deben preferirse aquellos que contengan las características descriptas, además de contar con facilidad en el cálculo y apreciación independiente, para evitar pruebas que puedan retrasar la evaluación. Por último, deberán reflejar lo más cabalmente la prognosis de recuperabilidad.
El propósito en la elección deber estar orientado al beneficio clínico, considerando el pronóstico, la presencia de enfermedades subyacentes y concomitantes, como así también la duración previsible en la utilización del recurso, criterio sometido a la evidencia que va proponiendo la constante evolución dinámica de la pandemia por COVID-19.
Los criterios deben ser confirmados periódicamente y estar sujetos a controles auditables por la autoridad de aplicación.
4. Los criterios deben reflejar el más alto nivel de consenso posible entre todas las instituciones sanitarias y los trabajadores de la salud.
La homogeneización de los criterios de asignación, limitación y retiro de ARM deben surgir del consenso de todas las partes y actores involucrados. Ello brindará consistencia y universalidad, despejando posibilidades de improvisación y ejecución de errores insalvables.
5. Cada institución debe valorar la posibilidad de generar un consenso propio en base a su realidad local, con participación de sectores involucrados en el fin de la vida (intensivistas, clínicos, emergentólogos, geriatras y especialistas en cuidados paliativos, además del comité de bioética), para adaptación local de estas recomendaciones, y poder realizar normativas institucionales que superen las pautas individuales de cada servicio involucrado, a fin que todo el equipo de salud de la institución maneje los mismos códigos.
6. Las personas que integren el grupo de asignación (triaje) deben ser especialistas con experiencia en cuidados intensivos, con liderazgo institucional y ser ajenos a la atención del paciente candidato.
El grupo de trabajadores de la salud que integre el grupo de asignación o triaje, debe conformarse con aquellos agentes que representen las distintas especialidades involucradas (clínica médica, emergentología, geriatría, terapia intensiva), con experiencia acreditada en cuidados intensivos y asistencia respiratoria. Ninguno debería pertenecer al equipo tratante del paciente. La evaluación debe realizarse con la información clínica disponible de forma anónima, con protección de la identidad del paciente, salvo información personal relevante como la edad.
Es importante que el equipo tratante conozca la metodología para la toma de la decisión y que reconozca que debe aceptar la decisión porque es la mejor que se puede tomar en ese caso particular. Lo ideal es tener liderazgo y consenso. El líder decide y el trabajador del equipo de salud acepta consensuadamente.
7. La edad no debe ser un criterio de abstención y/o retiro de ARM. La edad, en particular en adultos mayores, no debe constituirse como un criterio de asignación autónomo. Deberá valorarse con las condiciones clínicas del candidato al recurso. Los criterios de exclusión sustentados en la edad son considerados casos de edadismo.
Este concepto está contemplado además en la Convención Interamericana sobre la Protección de los Derechos Humanos de las Personas Mayores que fue ratificada por la República Argentina por la Ley 27360.
Si bien las complicaciones graves son poco frecuentes, en particular, en el caso de niñas, niños y adolescentes la edad opera como un criterio de prioridad, basado en la promoción del más alto interés del niño, principio consagrado en la Convención Internacional de Derechos del Niño.
Las decisiones anticipadas o presentes del paciente, o en su defecto de la familia y allegados deben respetarse, salvo que su implementación derive en supuestos de manifiesta obstinación y futilidad.
Previamente a la evaluación del equipo de asignación, debe consultarse al paciente, o a sus allegados, si existe alguna directiva anticipada. En caso positivo, debería reactualizarse su contenido ya que, en general, la planificación de decisiones anticipadas se realiza en contextos donde no existían previsiones vinculadas a situaciones pandémicas
8. Los trabajadores de la salud podrán ofrecer decisiones informadas vinculadas al retiro del soporte vital.
La experiencia de trabajadores en ámbitos de cuidados intensivos da cuenta de que existen distintas situaciones en las que las decisiones son tomadas sin el consentimiento del paciente o allegados. Se han descripto situaciones de agudeza de la situación clínica (parada cardiocirculatoria, shock, entre otras), procesos de toma de decisión impostergable (reanimación, intubación, implante marcapaso transitorio, entre otras) o por valoración irrecurrible de futilidad.
En esas apremiantes circunstancias que impone la pandemia, las decisiones informadas serían superadoras del proceso de consentimiento informado tradicional, ya que es el profesional tratante quien asume la responsabilidad plena de la decisión, en lugar del propio paciente o allegado. Se ha descripto que en algunos casos las familias están más dispuestas a esta forma de decisión al comprender y evitar el alto costo emocional que puede derivarse de la toma de decisión por ellos mismos.
9. La asignación deberá ser aleatoria cuando los pacientes candidatos tengan la misma evaluación clínica y pronóstico.
En aquellos casos en que los pacientes tengan el mismo pronóstico y probabilidad de recuperación, en base al puntaje para la asignación del uso de ARM, la alternativa moralmente neutra es la asignación aleatoria, es decir por un proceso de elección por azar o lotería.
10. Los criterios de asignación de ARM aun en contextos de pandemia por COVID-19 se aplican a todos aquellos pacientes que reúnan los criterios, se encuentren o no infectados por COVID-19.
11. Los criterios de asignación basados en discriminación positiva promueven la priorización de niños, adolescentes y personas gestantes en al acceso y uso de ARM.
12. Los criterios de abstención y retiro de la ARM deberán fundamentarse en hechos y evaluaciones consistentes con la irreversibilidad funcional e irrecuperabilidad sistémica.
Las pautas y recomendaciones de la Sociedad Argentina de Terapia Intensiva (SATI) sobre abstención y retiro del soporte vital en la atención del paciente crítico mantienen plena vigencia. En síntesis, podrían detallarse las siguientes circunstancias donde sería mandatorio el retiro:
12.1. Cuando no existan evidencias de haber obtenido la efectividad buscada (ausencia de respuesta en la sustitución del órgano o función) o existan eventos que permitieran presumir que tampoco se obtendría en el futuro.
12.2 Cuando solo se trate de mantener y prolongar un cuadro de inconciencia permanente e irreversible.
12.3 Cuando el sufrimiento sea inevitable y desproporcionado al beneficio médico.
12.4. Cuando la presencia de irreversibilidad manifiesta del cuadro clínico, por la sucesiva claudicación de órganos vitales, induzca a estimar que la utilización de más y mayores procedimientos no atenderán a los mejores intereses del paciente.
En el proceso de retiro del soporte debe preverse situaciones en donde pueda prolongarse la agonía. Para ello deben implementarse protocolos que aseguren la debida comunicación a las familias y allegados, acciones de mitigación del sufrimiento y aseguramiento del confort y previsión de las áreas de derivación del paciente, mediante la implementación de cuidados paliativos.
13. En casos de divergencia entre el equipo de triaje y los médicos tratantes es recomendable la intervención expedita del Comité de Bioética.
14. Órdenes de no reanimación/resucitación.
Las órdenes de no reanimación/resucitación (ONR) no son una práctica extendida en nuestro medio. Aún así, en el ingreso a las UCIs debería requerirse a pacientes y/o allegados si desean formular algún tipo de ONR.
Frente a la ausencia de ONR, los equipos asistenciales deberán valorar y ponderar caso por caso los potenciales beneficios frente a los riesgos de adquisición de la infección del operador que ejecuta la maniobra.
No deberían plantearse de modo general abstenciones de ONR en todos los casos de atención de pacientes infectados por COVID-19.
En el Anexo 1 se observan con más detalle los criterios de ingreso y permanencia en las UCI.
d) Atención paliativa 31-53
Las instituciones que atiendan pacientes críticos afectados por COVID-19 deben brindar cuidados paliativos, ya sea por disponer de un servicio especializado, o bien brindar los mismos en el sector general donde se asistan clínicamente, brindando provisión continua de elementos y medicamentos que garanticen el desempeño de los cuidados paliativos de acuerdo a los estándares de la especialidad.
La función de los equipos de cuidados paliativos es fundamental durante el transcurso de la epidemia, en especial en la atención integral y continua de aquellos pacientes no ingresados o externados de las UCI.
En todos los casos en donde se limite el esfuerzo terapéutico a un paciente en función de su pronóstico, deberá asegurarse la debida comunicación a las familias y allegados, acciones de mitigación del sufrimiento, aseguramiento del confort y previsión de las áreas de derivación del paciente.
Luego de realizado el proceso de triaje, y habiéndose definido aquellos pacientes que no son candidatos a recibir medidas de sostén vital y cuidados intensivos, es fundamental que se les proporcione una atención adecuada desde los cuidados paliativos.
Se requiere de un sistema de triaje para identificar a los pacientes con mayor necesidad de atención paliativa.
Se consideran de mayor riesgo a:
1. Pacientes con necesidades complejas de control de síntomas.
2. Pacientes en seguimiento o manejo por un especialista en cuidados paliativos.
3. Pacientes cuyos síntomas no se hayan controlado adecuadamente mediante protocolos estandarizados.
4. Pacientes gravemente enfermos que no sean candidatos a tratamientos invasivos debido al sistema de triaje.
Si bien en los cuidados paliativos se valoran la empatía, la contención y el soporte espiritual como parte de un abordaje
holístico, en el caso de la pandemia por COVID-19 la telemedicina sirve para cuidar al personal y además poder llegar a más personas optimizando el recurso. Aun el encuentro con familiares podría exponer a personas infectadas asintomáticas. Debería poder garantizarse a todos el acceso a estos dispositivos y la facilitación de su uso considerando que muchos pacientes son adultos mayores y no todos dominan las tecnologías o las tienen a su alcance.
Desde una perspectiva ética se puede asumir como criterios:
1. Protección contra daños. Una pandemia y un sistema de clasificación pueden generar angustia física y emocional significativa.
2. Proporcionalidad. La administración de los recursos en cuidados paliativos debe reflejar las necesidades de la comunidad y proporcionar cuidados paliativos de alta calidad a los necesitados. Los medicamentos, equipos, camas y los especialistas no deben “acumularse” cuando otros en la comunidad los necesitan.
3. Deber de brindar atención. Los cuidados paliativos son un componente crítico de cualquier plan de clasificación pandémica, y los profesionales deben brindar los mismos con el fin de aliviar el sufrimiento.
4. Reciprocidad. Se deben enfocar mayores recursos paliativos en pacientes que asumen una mayor carga en el sistema de clasificación, como los pacientes críticos que no son candidatos a recibir terapia de soporte vital.
Estos pacientes (y sus familias) corren un gran riesgo de sentirse abandonados por el sistema de atención de salud y deben recibir atención orientada a objetivos terapéuticos de confort por un equipo interdisciplinario.
5. Equidad. Se debe asegurar que los cuidados paliativos de alta calidad estén disponibles para todos los pacientes que puedan necesitarlos, independientemente de su ubicación.
En el Anexo 2 se observan con más detalle algunos aspectos de la atención paliativa.
ANEXO 1
CRITERIOS DE INGRESO/ EGRESO EN CUIDADOS CRÍTICOS
Hay 2 aspectos, desde dónde considerar estos criterios:
-Los adultos mayores y las comorbilidades
-Los escasos recursos en cuidados intensivos
Los adultos mayores y las comorbilidades 20, 40-43
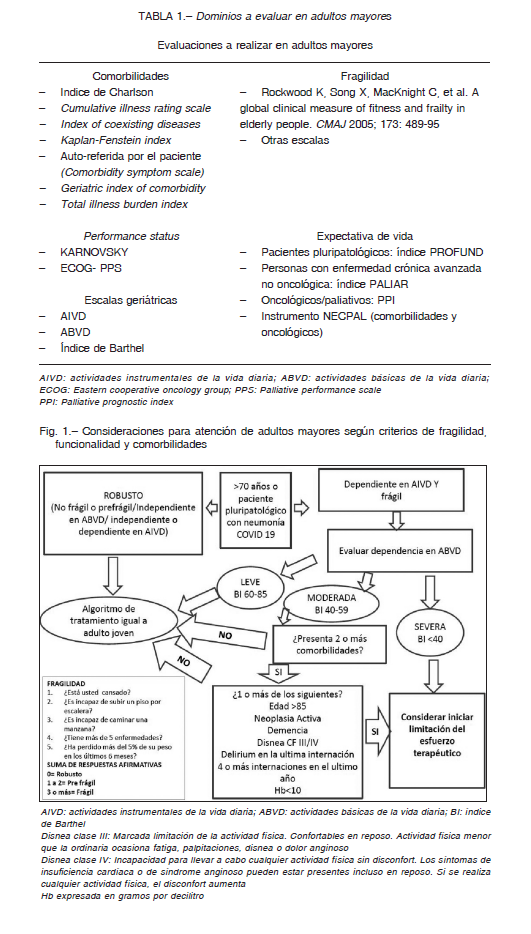
Considerando que la mayoría de los fallecidos son adultos mayores, existen consideraciones éticas para definir las acciones de soporte vital avanzado o su suspensión; la toma de decisiones es multimodal; requiere de un protocolo que debe ser monitorizado y revisado de forma continua (evolución del número de casos y gravedad, recursos técnicos y humanos disponibles, etc.). Las evaluaciones comprenderán los siguientes dominios: comorbilidades, fragilidad, performance status, expectativa de vida y escalas geriátricas (Tabla 1). Es fundamental que las instituciones definan criterios basados en la clínica y algunos scores como los mencionados precedentemente (Fig. 1).
Los escasos recursos en cuidados intensivos 2, 18, 23, 24
La asignación de camas de cuidado crítico es una compleja y delicada situación, debido a que un aumento excesivo de las camas intensivas extraordinarias no garantizaría una atención adecuada para pacientes y distraería recursos, atención y energía a los restantes internados. Buscando la maximización de los beneficios para el mayor número de personas en la asignación de camas se contemplarán los siguientes criterios:
– Presencia de comorbilidad y estado funcional del paciente
– Expectativa médica razonable de beneficio
– Criterios de definición de pacientes paliativos
– Existencia de directivas anticipadas
Para aquellos pacientes a los que el acceso a un tratamiento intensivo se considera “inapropiado”, la decisión de establecer un límite de atención debe ser comunicada y documentada.
En el proceso de toma de decisiones, si surgen situaciones de dificultad e incertidumbre particulares, puede ser útil tener una segunda opinión.
En la medida de lo posible, estos criterios deben ser discutidos y definidos tempranamente. Cualquier instrucción de limitar el esfuerzo terapéutico debe figurar en el registro médico.
La sedación paliativa para manejo de los síntomas (disnea) es una obligación en aquellos pacientes no pasibles de tratamiento invasivo. Debe reevaluarse a diario la adecuación del tratamiento, los objetivos y la proporcionalidad de la atención.
La decisión de limitar los cuidados intensivos debe discutirse y compartirse de la manera más colegiada posible en el equipo tratante y, en la medida de lo posible, en diálogo con el paciente y los miembros de la familia.
Es importante establecer redes a través del intercambio de información entre centros y profesionales. Cuando las condiciones de trabajo lo permitan, al final de la emergencia, se debe dedicar tiempo y recursos para informar y monitorear cualquier agotamiento, angustia profesional y moral de los operadores.
Se sugiere que cada institución fije los criterios a adoptar y los vaya modificando en base a la dinámica de desarrollo de la pandemia y de la relación demanda/recursos.
Debe existir una estrecha colaboración entre la UCI y los otros servicios implicados en la atención inicial de los pacientes (urgencias, medicina interna), así como con los servicios de emergencias extrahospitalarias.
Prioridades para ingreso a UCI 18, 23-28, 30, 43-48
Los criterios clásicos de ingreso en UCI se pueden dividir en un modelo de 4 prioridades:
Pacientes con prioridad 1: Serán pacientes críticos e inestables. Necesitan monitorización y tratamiento intensivo que no puede ser proporcionado fuera de la UCI (ventilación mecánica invasiva, depuración renal continua, soporte hemodinámico con agentes vasoactivos).
Pacientes con prioridad 2: Aquellos que precisan monitorización intensiva y pueden necesitar intervenciones inmediatas.
Son pacientes que no estarán ventilados de forma invasiva, pero con altos requerimientos de oxigenoterapia, con PaO2/FiO2 < 200 o < 300 con fracaso de otro órgano.
Pacientes con prioridad 3: Se trata de aquellos inestables y críticos, que tienen pocas posibilidades de recuperarse a causa de su enfermedad de base o de la aguda. Pueden recibir tratamiento intensivo para aliviar su enfermedad aguda, con ciertos límites terapéuticos como, por ejemplo, no intubar y/o no intentar la reanimación cardiopulmonar.
Pacientes con prioridad 4: Aquellos cuyo ingreso no está indicado debido a un beneficio mínimo o improbable por enfermedad de bajo riesgo, o bien individuos cuya enfermedad terminal e irreversible hace inminente su muerte.
En una situación de falta de recursos se priorizarán los ingresos en UCI de pacientes con prioridad 1 en aquellos hospitales que dispongan de dispositivos de cuidados intermedios, dejando estos últimos para los pacientes con prioridad 2. Los pacientes de prioridades 3 y 4, en casos de crisis, no ingresarán en unidades de cuidados intensivos.
Criterios generales de exclusión:
– Pacientes con mal pronóstico a pesar de admisión en UTI
– Pacientes que requieren recursos que no se pueden proporcionar
– Pacientes con buen estado general y que no cumplen de forma estricta criterios de gravedad
Criterios específicos de exclusión
– Deseos del paciente (instrucciones anticipadas, etc.)
– Traumatismo severo con trauma injury severity score y mortalidad predicha del 80 %
– Quemaduras severas en pacientes que cumplan 2 criterios de los siguientes: > 60 años, 40 % de la superficie corporal total afectada o lesión por inhalación
– Paro cardiorrespiratorio no presenciado, ritmo no desfibrilable o recurrente, o un evento en menos de 72 h del primero
– Deterioro cognitivo severo
– Enfermedad neuromuscular avanzada sin posibilidad de tratamiento
– Enfermedad maligna metastásica con mal pronóstico de sobrevida a corto plazo, con alguno de los siguientes elementos: Eastern Cooperative Oncology Group (ECOG) ≥ 2, enfermedad progresiva o estable bajo tratamiento, riesgo de mortalidad al año > 50% o tratamiento experimental
– Paciente con inmunodepresión avanzada e irreversible
– Evento neurológico severo e irreversible (hemorragia intracerebral con puntaje ICH modificado de 3-7, hemorragia
subaracnoidea con Glasgow < 12, accidente cerebrovascular con NIHSS ≥ 22
– Enfermedad neurológica degenerativa avanzada
– Demencia severa, broncoaspiración recurrente
– Insuficiencia orgánica en estado avanzado o final (cualquiera de los siguientes):
insuficiencia cardíaca NYHA clase III o IV,
EPOC con FEV1 < 25%,
hipertensión pulmonar secundaria,
fibrosis quística con FEV1 < 30% post-broncodilatador,
fibrosis pulmonar con TLC < 60%,
EPOC GOLD 4 o con FEV1 < 25% o cor pulmonale, enfermedad renal crónica en etapa V según criterios KDIGO, hipertensión pulmonar primaria con NYHS clase III o IV, necesidad de oxigenoterapia domiciliaria a largo plazo, fracaso hepático con Child-Pugh score > 7,
cirugía electiva paliativa.
Triaje durante la estancia en la UCI 18, 23-26, 28-30, 44, 46, 47
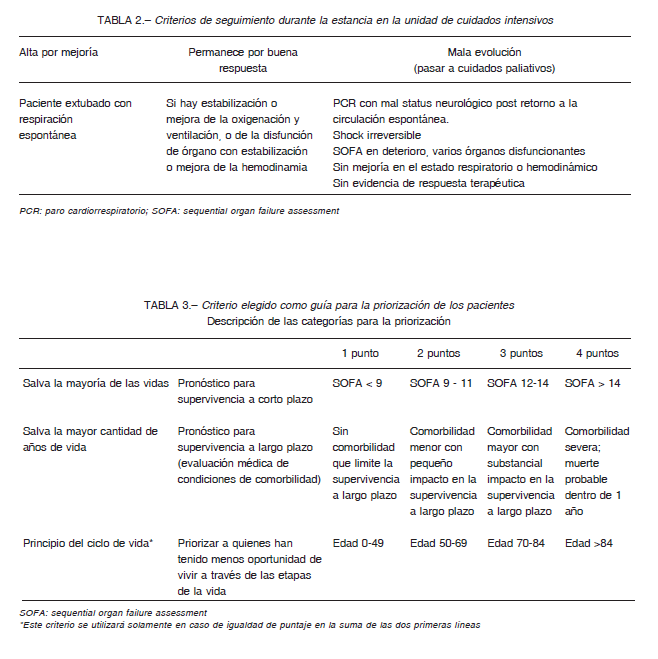
Los pacientes en la UCI deben ser evaluados regularmente (al menos cada 48 horas) y por varios profesionales. Si no hay mejora o deterioro en el estado de salud, se debe decidir si el tratamiento continuará o si se debe cambiar el objetivo del mismo y entonces el paciente debe recibir cuidados paliativos y salir de la UCI (Tabla 2). Esto también se aplica a todos los pacientes no COVID-19.
En la Tabla 3 se muestra el criterio elegido como guía para la priorización de los pacientes, basado en la presencia de fallas orgánicas. Las personas con el puntaje acumulado más bajo recibirían la máxima prioridad para ventilación mecánica y servicios de cuidados intensivos. Se debe discriminar positivamente a niños, adolescentes y gestantes.
Los pacientes pediátricos pueden necesitar ser considerados por separado, por el posible requerimiento de diferentes ventiladores mecánicos.
ANEXO 2
RECOMENDACIONES PARA EL CONTROL SINTOMÁTICO DE PERSONAS AFECTADAS POR LA ENFERMEDAD COVID-19, QUE REQUIERAN DE ATENCIÓN PALIATIVA 14, 30, 31, 45, 48-66
Planificación
Comunicación en situaciones específicas COVID-19
Control de síntomas frecuentes
Protocolo de sedación paliativa
Intervención específica del equipo de Cuidados Paliativos.
PLANIFICACIÓN
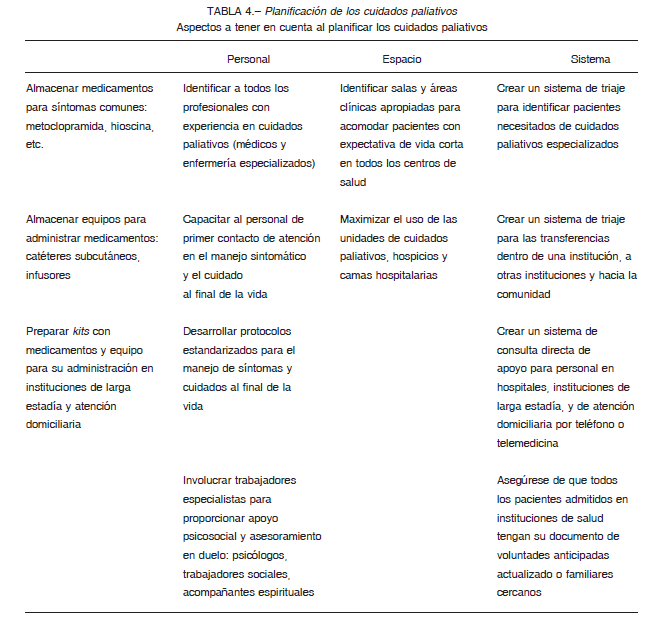
Para lograr la atención paliativa en este contexto de aumento de la demanda, deberán preverse los aspectos que se mencionan en la Tabla 4.
COMUNICACIÓN EN SITUACIONES ESPECÍFICAS DE COVID-19
Ante la pandemia actual de COVID-19, es necesario garantizar el control sintomático y el acompañamiento de los pacientes como así también el soporte emocional necesario a sus familiares, destacando la importancia de una atención cercana, individualizada y compasiva, atendiendo los distintos niveles de sufrimiento. En este contexto, no debe perderse de vista que el proceso de morir merece seguir siendo cuidado y humanizado.
En esta situación debe limitarse la asistencia presencial y mejorar el acceso por otras vías (teléfono, videollamada) tanto para pacientes como para familias. En algunos países, se habilitaron espacios en la UCI para pacientes en fin de vida con el acceso de algún familiar y se utilizaron camisolines reutilizables en lugar de equipos de protección personal, aunque al ser reutilizables también requerirá limpieza y exposición de la persona que realiza la desinfección. La posibilidad de asistencia presencial mínima debe valorarse en cada institución con su logística local, evaluando las instalaciones y con decisiones institucionales basadas en reducción de riesgos de todas las personas involucradas.
CONTROL DE SÍNTOMAS FRECUENTES
Se debe utilizar la medicación en infusión continua (endovenosa o subcutánea en bomba 21ml/h o macrogoteo a 7 gotas/min) con el objetivo de minimizar la asistencia presencial del personal sanitario y así disminuir el riesgo de contagio.
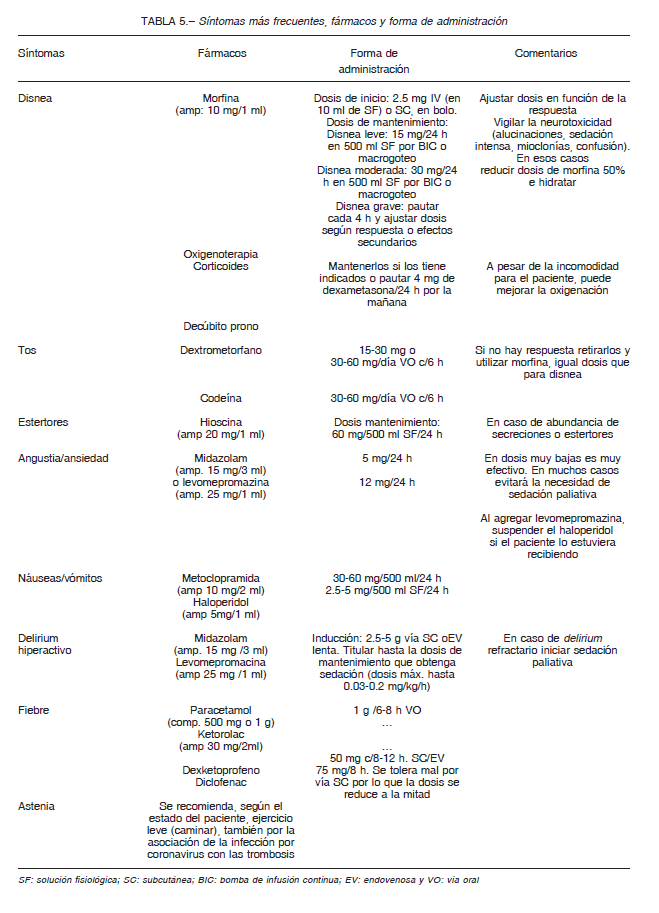
En la Tabla 5 se observan los síntomas más frecuentes, fármacos utilizados y forma de administración.
En el caso de que coexistan varios síntomas la indicación sería la administración de hasta 3 fármacos en 500 ml de solución fisiológica (Ej: SF 500 ml + 3 amp. de morfina + 3 amp. hioscina + 1 amp. haloperidol a 21ml/h). Los corticoides deben administrarse separadamente.
La medicación de rescate se dejará indicada cuando la sintomatología no esté controlada, la dosis de rescate corresponderá al 10% de la dosis total/día y en caso de detectar alto nivel de sufrimiento por disnea u otro síntoma refractario al tratamiento adecuado, estaría indicada la sedación paliativa.
PROTOCOLO DE SEDACIÓN PALIATIVA
La sedación paliativa consiste en la administración de fármacos en dosis y combinaciones requeridas para la disminución del nivel de conciencia en pacientes que presenten sintomatología refractaria y sufrimiento intolerable, encontrándose en fase de últimas horas /días de vida.
Los fármacos de elección son:
Midazolam (amp. 15 mg/3 ml) (primera opción)
Levomepromazina (amp. 25 mg/1ml) (primera opción si el síntoma es delirium)
a) Midazolam
Dosis inicio: 1 ml (5 mg) endovenosa (EV)/subcutánea (SC), repetir cada 5 minutos hasta lograr la sedación.
Dosis de mantenimiento: La dosis requerida se multiplicará × 6.
Dosis de rescate: Dosis que se utilizó para lograr la sedación inicial.
Dosis máxima: 240 mg/24h.
Ejemplo: dosis de inicio 15 mg (1 amp.) en 15 minutos x 6 dosis = 90 mg (6 amp/24h)
Indicación: SF 500 ml + 6 amp. de midazolam a 21ml/h x bomba de infusión continua (BIC).
Rescates: con 1 amp. de midazolam si se presenta excitación y/o desasosiego y evaluar respuesta.
b) Levomepromazina
Dosis inicio: Se calcula de manera similar que el midazolam, pero con dosis iniciales de 12,5 -25 mg cada 15 minutos hasta lograr sedación, con un máximo de tres dosis (75 mg).
Dosis de mantenimiento: En función de la dosis utilizada en la inducción se recomienda infusión continua entre 75-100 mg/24h.
Dosis rescate: Es idéntica a la dosis de inicio y podría utilizarse cada 6-8 h.
Dosis máxima: 300 mg/24h. Si no se alcanza la sedación adecuada con estas dosis, habrá que pasar a un tercer escalón con fenobarbital o Propofol. En estas situaciones se recomienda contactar con profesionales de cuidados paliativos o anestesia.
Utilización de otros fármacos durante la sedación
Se recomienda mantener durante la sedación algunos fármacos esenciales. Entre ellos, los anticolinérgicos (indicados como antisecretores bronquiales) y los opioides, que no deben ser retirados durante la sedación.
a) N-butil bromuro de hioscina (buscapina) amp. 20 mg/ml. Dosis: 60-120 mg.
b) Morfina amp. 10 mg/1 ml.
Dosis de inicio: ½ amp (5 mg) en bolo EV/SC
Dosis de mantenimiento: 3 amp./24h a 21 ml/h x BIC
Dosis de rescate: 5 mg en bolo EV/SC
Los pacientes que reciben por primera vez morfina podrían presentar retención aguda de orina, principalmente durante las primeras 24h, manifestándose con un cuadro de agitación psicomotora que no responde a la dosis de rescate, requiriendo en dicho caso la colocación de sonda vesical.
Protocolo de sedoanalgesia en pediatría
Separar la infusión de opiáceos de la de benzodiacepinas.
Utilizar escala de dolor RASS y rescatar con el analgésico indicado.
Solo después de tener un score sin dolor, aplicar el score de Ramsay y, si corresponde, rescatar con sedante. Comenzar con dosis de morfina 0,3 mg/kg/h y de midazolam 0,1 mg/kg/h.
En aquellos niños que requieran más de 3 rescates con la/las drogas de infusión, se aumentará un 25% la dosis de la infusión de la droga con la que se realizaron los 3 rescates. Levomepromacina a 0,25 mg/kg/12 h inicialmente y, de no ser suficiente, se escalará cada 8 h y, finalmente, a cada 6 h; llegando así a la dosis máxima de 1 mg/kg/d, incluso cuando hay delirio por opioides.
INTERVENCIÓN ESPECÍFICA DEL EQUIPO DE CUIDADOS PALIATIVOS (en caso de poseer la institución) O RECOMENDACIONES PARA LOS EQUIPOS TRATANTES
Criterios para la intervención:
– Pacientes con pronóstico de vida limitado (últimos días/horas de vida) que no sean candidatos a recibir medidas de sostén vital y cuidados intensivos
– Pacientes y familias en situación de alta vulnerabilidad (ver indicadores #)
– Pacientes con necesidades complejas de control de síntomas
– Pacientes cuyo síntoma no se haya controlado adecuadamente mediante los protocolos estandarizados.
Objetivos:
– Identificar situaciones de alta vulnerabilidad de pacientes con COVID-19 y sus familias y/o entorno significativo, a fin de implementar intervenciones psicosociales específicas
– Brindar acompañamiento a los profesionales de salud para la comunicación de información pronóstica
– Facilitar recursos para favorecer la comunicación entre el paciente y la familia en el contexto de aislamiento
– Brindar soporte psicosocial (de manera telefónica) con el fin de prevenir duelos complicados
– Implementar intervenciones psicosociales y espirituales que favorezcan el proceso de morir de un modo cuidado y humanizado
– Acompañar y asesorar al equipo de profesionales que participa en la atención de pacientes COVID-19 en la toma de decisiones complejas.
#Indicadores de vulnerabilidad:
– Personas sin familia y sin red de apoyo
– Personas con red de apoyo frágil
– Personas en situación de tránsito (turistas, residentes de otras provincias)
– Hogares monoparentales con niños y adolescentes con escasa red de apoyo
– Personas en situación de calle
– Personas con padecimiento mental
– Niños con progenitores/cuidadores afectados con COVID-19 con escasa red de apoyo
– Personas con necesidad de soporte emocional derivada de la situación de aislamiento.
e) Cuidado y protección de los Trabajadores de la Salud (TS) 3, 30, 33-37
La protección y cuidado de la salud, integridad y vida de los TS es un elemento esencial en el trabajo de contención y mitigación de la pandemia por COVID-19.
Las instituciones responsables deben garantizar las condiciones materiales, psicológicas y espirituales que garanticen prácticas eficaces y seguras para todos los TS.
1. Los TS asumen el deber de brindar cuidado a todos los pacientes en la medida en que cuenten con los elementos de protección personal (EPP), de acuerdo a la intensidad y grado de exposición al contagio de cada tipo de prestación asistencial. Frente a la ausencia de la provisión continua y permanente de EPP, ningún TS puede ser conminado a prestar servicios.
2. Los TS deben tener asegurada la cobertura por enfermedad profesional en las hipótesis de adquisición ocupacional del COVID-19 y, del mismo modo, cuando fuere necesario, el acceso a un fondo catastrófico de parte del trabajador incapacitado o sus derechohabientes.
3. Los TS que desarrollan tareas con pacientes infectados con COVID-19 (tanto en la atención prehospitalaria, servicios de emergencias, internación general y terapia intensiva) deben ser reconocidos en sus esfuerzos a través del otorgamiento de garantías de dotaciones de personal suficientes que garanticen adecuadas rotaciones y periodos de descanso y alimentación suficientes.
4. Si bien desde el punto de vista moral es cuestionable el planteo de objeción de conciencia de aquellos TS que desarrollan tareas con pacientes infectados con COVID-19 (tanto en servicios de emergencias, internación general y cuidados intensivos) que manifiesten discrepancias éticas e imposibilidad irrefrenable de limitación de esfuerzos terapéuticos, en esos casos deberán ser asignados a otro tipo de tareas asistenciales, en la medida en que no se resienta la atención de pacientes.
f) Comités de Bioética 3, 5, 6, 11, 12, 33-38, 54-66
Los comités de Bioética (COB) deben asumir un papel protagónico y esencial en el trabajo en la pandemia por COVID-19. En particular, deberán ajustar sus procedimientos a las necesidades de los TS que se desempeñan en servicios de atención y cuidados intensivos. Para ello deberían establecerse algunas pautas particulares en sus Procedimientos Operativos Estandarizados (POEs).
1. Reforzar grupos de desprendimiento de los COBs formados por tres miembros para que actúen como “Unidades de Apoyo Ético”, ofreciendo servicios ad hoc y de urgencia en todos aquellos casos en que sean requeridos.
2. La participación de los COBs es esencial en la aplicación, ejecución y monitoreo de estas guías.
3. El COB debe intervenir de modo urgente y apropiado en aquellos casos en que exista divergencia de opinión entre el equipo de asignación (triaje) y el equipo tratante.
4. El COB debe readecuar sus POEs para la generación de reuniones virtuales, como así también modificaciones de quorum que permitan revisiones expeditas y ejecutivas.
5. El COB debe mantener interrelación fluida y permanente con las UCIs y los servicios de cuidados paliativos.
Consentimientos informados 6,39
Respecto a consentimiento informado para el uso de medicación off label en COVID19, el mismo debe solicitarse a los pacientes o a sus familiares, en caso de que el mismo no esté en condiciones de lucidez en ese momento, y se recomienda que sea verbal o mediante fotografía del documento, sin firma. En caso de que el paciente no esté en condiciones de brindar el consentimiento, no esté presente la familia y no se pueda establecer comunicación telefónica, se procederá a iniciar el tratamiento y se solicitará después el consentimiento diferido. La información del profesional y el consentimiento del paciente y/o familia deben ser claros y precisos. Se recomienda obtener el consentimiento desde el primer contacto entre el sistema de salud y el paciente.
Bibliografía
1. Alessandrini G, Baldomá F, Cámera L, et al. Recomendaciones inter societarias para asignación de recursos basados en guías éticas, atención paliativa y criterios de ingreso/ egreso en cuidados críticos durante la pandemia covid-19. En: https://www.sati.org.ar/images/Documento_final_para_publicar_en_cada_sociedad.pdf; consultado abril 2020.
2. Centers for Disease Control and Prevention. Emergency Preparedness and Response. En: https://emergency.cdc.gov/coping/responders.asp; consultado abril 2020.
3. Organización Mundial de la Salud. Consideraciones éticas en el desarrollo de una respuesta de salud pública a la gripe pandémica. WHO/CDS/EPR/GIP/2007, 2009 En: https://apps.who.int/iris/bitstream/handle/10665/250580/9789241549837-eng.pdf?sequence=1; consultado abril 2020.
4. Nacoti M, Ciocca A, Giuponni A, et al. At the Epicenter of the Covid-19 Pandemic and Humanitarian Crises in Italy: Changing Perspectives on Preparation and Mitigation. En: https://catalyst.nejm.org/doi/full/10.1056/CAT.20.0080#.Xnd7TZxjZds.twitter; consultado abril 2020
5. CONTRIBUTION DU COMITÉ CONSULTATIF NATIONAL D’ÉTHIQUE: Enjeux éthiques face à une pandémie. En: https://www.ccne-ethique.fr/sites/default/files/reponse_ccne_-_covid-19_def.pdf; consultado abril 2020.
6. DECLARACIÓN SOBRE EL COVID-19: CONSIDERACIONES ÉTICAS DESDE UNA PERSPECTIVA GLOBAL.
Declaración del Comité Internacional de Bioética de la UNESCO (IBC) y la Comisión Mundial de la UNESCO sobre la Ética del Conocimiento y Tecnología Científica (COMEST). En: https://unesdoc.unesco.org/ark:/48223/pf0000373115; consultado abril 2020.
7. Maglio I. Tuberculosis multirresistente: ¿derechos de la comunidad versus derechos individuales? Perspectivas Bioéticas en las Américas 1998. Buenos Aires: Ed. Flacso, 5: 69-85.
8. Maglio I, Wierzba SM, Belli LF, Somers ME. El derecho en los finales de la vida. Muerte digna. Rev Amer Med Resp 2016; 16: 71-7.
9. Maglio I, Wierzba SM. El derecho ante una pandemia. Caso del Ébola. LA LEY 17/03/2015. AR/DOC/679/2015. En: http://www.scba.gov.ar/leyorganica/ccyc30/pdfley/Maglio_Elderechoanteunapandemia.pdf; consultado abril 2020.
10. Ministerio de Salud de Neuquén. Aspectos éticos en la atención de las personas durante la pandemia por coronavirus (SARS-CoV-2). En: https://bioetica.saludneuquen.gob.ar/wp-content/uploads/2020/04/Aspectoseticos-asginaci%C3%B3n-de-recursos-escasos-en-cuidcrit-v7-4.pdf ; consultado abril 2020
11. Grasselli G, Pesenti A, Cecconi M. Critical Care Utilization for the COVID-19 Outbreak in Lombardy, Italy Early Experience and Forecast During an Emergency Response. JAMA. En: https://jamanetwork.com/journals/jama/fullarticle/2763188; consultado abril 2020.
12. Informe del Comité de Bioética de España sobre los aspectos bioéticos de la priorización de recursos sanitarios en el contexto de la crisis del coronavirus. En: https://www.actasanitaria.com/documentos/informe-del-comitede-bioetica-sobre-priorizacion-de-asistencia-en-la-crisisdel-coronavirus/; consultado abril 2020.
13. Informe del Ministerio de Sanidad (España) sobre los aspectos éticos en situaciones de pandemia: El SARSCoV-2. En: https://www.mscbs.gob.es/profesionales/saludPublica/ccayes/alertasActual/nCov-China/documentos/AspectosEticos_en_situaciones_de_pandemia.pdf; consultado abril 2020.
14. White DB, Katz MH, Luce JM, Lo B. Who should receive life support during a public health emergency? Using ethical principles to improve allocation decisions. Ann Intern Med 2009; 150:132-8.
15. Downar J, Seccareccia D. Palliating a Pandemic: ‘‘All Patients Must Be Cared For’’. J Pain Sympt Management 2010; 39: 291-5.
16. Pontificia Academia para la Vida. Pandemia y fraternidad universal. Nota sobre la emergencia Covid-19; 30 de marzo de 2020. En: http://www.academyforlife.va/content/dam/pav/documenti%20pdf/2020/Nota%20Covid19/Nota%20sobre%20la%20emergencia%20Covid-19_ESP_.pdf; consultado abril 2020.
17. Singer PA, Benatar SR, Bernstein M, et al. Ethics and SARS: lessons from Toronto. BMJ 2003; 327:1342-4.
18. Christian CF, Hawryluck L, Wax RS, et al. Development of a triage protocol for critical care during an influenza pandemic. CMAJ 2006; 175: 1377-81.
19. Persad G, Wertheimer A, Emanuel E. Principles for allocation of scarce medical interventions. Lancet 2009; 373: 423-31.
20. The Goals of Medicine. Hastings Center Report 1996; 26: 19-26.
21. Arya A, Buchman S, Gagnon B, Downar J. Pandemic palliative care: beyond ventilators and saving lives. CMAJ 2020; pii: cmaj.200465.
22. Crónicas del COVID: ¿Qué significa “Triage”, cómo se hace y cuándo lo necesitaremos? En: Bioethics.net, http://www.bioethics.net/2020/03/covid-chronicles-what-doestriage-mean-how-does-it-work-and-when-will-we-need-it/; consultado abril 2020
23. Daugherty Biddison EL, Faden R, Gwon HS, et al. Too Many Patients…A Framework to Guide Statewide Allocation of Scarce Mechanical Ventilation During Disasters. Chest 2019;155:848-54.
24. Emanuel E, Persad G, Upshur R. Fair Allocation of Scarce Medical Resources in the Time of Covid-19. N Engl J Med 2020; Mar 23. doi: 10.1056.
25. Gherardi CR, Biancolini C, Butera J, et al. Pautas y recomendaciones para la abstención y/o retiro de los métodos de soporte vital en el paciente crítico Comité de Bioética de la Sociedad Argentina de Terapia Intensiva. Medicina (B Aires) 1999; 59:501-4.
26. Gheradi C. Pautas para la abstención y/o retiro del soporte vital en terapia intensiva (1999) Reflexiones después de 7 años. Medicina Intensiva 2007; 24: 44-51.
27. Hick JL, Rubinson L, O’Laughlin DT, Farmer JC. Clinical review: Allocating ventilators during large-scale disasters – problems, planning, and process. En: https://ccforum.biomedcentral.com/articles/10.1186/cc5929; consultado abril 2020.
28. Recomendaciones para la toma de decisiones éticas sobre el acceso de pacientes a unidades de cuidados especiales en situaciones de pandemia. Documento de consenso del OBD (Observatorio de Bioética y Derecho) Marzo 2, 2020. En: https://www.bioeticayderecho.ub.edu/es/el-obd-presenta-sus-recomendaciones-para-la-toma-dedecisiones-eticas-sobre-el-acceso-de-pacientes; consultado abril 2020.
29. Recomendaciones éticas para la toma de decisiones en la situación excepcional de crisis por pandemia covid-19 en las unidades de cuidados intensivos (España). (SEMICYUC). En: https://semicyuc.org/wp-content/uploads/2020/03/%C3%89tica_SEMICYUC-COVID-19.pdf; consultado abril 2020.
30. Scheidegger D, Fumeaux T, Hurst D, Salathé M. COVID-19 pandemic: triage for intensive-care treatment under resource scarcity. Swiss Intensive Care Medicine Society (SGI-SSMI). En: https://www.sams.ch/en/Ethics/Topics-A-to-Z/Intensive-care-medicine.html ; consultado abril 2020.
31. Doherty M, Hauser J. Care of the Dying Patient. Oxford University Press, 2019. En: https://oxfordmedicine.com/view/10.1093/med/9780190066529.001.0001/med-9780190066529-chapter-9#; consultado abril 2020.XXX
32. Asociación Argentina de Medicina y Cuidados Paliativos (AAMYCP). Comunicado sobre Cuidados Paliativos (CP) en pandemia. En: https://aamycp.com.ar/2020/03/17/coronavirus/; consultado abril 2020.
33. COVID-19 in Older Adults: Key Points for Emergency Department Providers. GEDC. En: https://gedcollaborative.com/article/covid-19-in-older-adults-key-points-foremergencydepartment-providers /; consultado abril 2020.
34. Instrumento NECPAL CCOMS-ICO. Instrumento para la Identificación de Personas en Situación de Enfermedad Crónica Avanzada y Necesidad de Atención Paliativa en Servicios de Salud y Sociales. versión 3.1.2017 En: http://www.cuidarypaliar.es/wp-content/uploads/2017/02/doc_necpal_ccoms-ico_instrumento.pdf; consultado abril 2020
35. Borasio GD, Gamondi C, Obrist M, Jox R. COVID-19, decision making, and palliative care. En: https://www.palliative.ch/fileadmin/user_upload/palliative/fachwelt/C_Fachgesellschaft/Task_Forces/200323_Merkblatt_Decision_Making_en.pdf; consultado abril 2020.
36. ECOG. En: https://www.mdcalc.com/eastern-cooperativeoncology-group-ecog-performance-status; consultado abril 2020.
37. Ely E, Truman B, Shintani A, et al. Monitoring Sedation Status Over Time in ICU Patients: Reliability and Validity of the Richmond Agitation-Sedation Scale (RASS). JAMA 2003; 289: 2983-91.
38. Guías rápidas de apoyo y control sintomático en pacientes avanzados con COVID-19. Clínica Universidad de Navarra. Versión 4.0 (03.04.2020). En: https://drive.google.com/file/d/1VcdcxqGnwVuopxdA2PnXDMb-bt0BZ4Rg/view; consultado abril 2020.
39. Datta-Barua I, Hauser J. Four communication skills from psychiatry useful in palliative care and how to teach them. AMA Journal of Ethics 2018; 20: E717-E23.
40. Jinbing Bai, Yan Tang. Validation of the COMFORT Behavior Scale and the FLACC Scale for Pain Assessment in Chinese Children after Cardiac Surgery. Pain Management Nursing 2012; 13:18-26.
41. La Clínica Universidad de Navarra habilita una zona de la UCI para que los pacientes puedan despedirse de sus familiares. En: https://www.abc.es/sociedad/abciclinica-universidad-navarra-habilita-zona-para-pacientespuedan-despedirse-familiares-202004041357_noticia.html; consultado abril 2020
42. Limonero García JT, Lacasta Reverte M, García García JA, et al. Adaptación al castellano del Inventario de duelo complicado. Med Pal (Madrid) 2009; 16: 291-7.
43. Martínez M, Centeno C. Equipo de cuidados paliativos y burnout. En: Manual para la atención psicosocial y espiritual a personas con enfermedades avanzadas. Intervención psicológica y espiritual, Barcelona: Obra Social la Caixa, 2016.
44. Orientaciones sobre el control sintomático de enfermos graves afectados por la enfermedad COVID 19 y que requieran atención paliativa o se encuentren próximos al final de la vida. Guía de la Sociedad Española de Cuida – dos Paliativos (SECPAL), 2020. En: http://www.secpal.com//Documentos/Blog/2020_03_23%20FIN%20DE%20VIDA%20Y%20COVID%2019%20_1.%20Documento%20para%20profesionales_1.pdf; consultado abril 2020.
45. Palliative Care Needs of People Affected by Natural Hazards, Political or Ethnic Conflict, Epidemics of Life-Threatening Infections, and Other Humanitarian Crises. Oxford University Press, 2019. En: https://oxfordmedicine.com/view/10.1093/med/9780190066529.001.0001/med-9780190066529-chapter-9; consultado abril 2020.
46. Protocolo de Cuidados Paliativos del Hospital de Clínicas, JSM –UBA- En: https://aamycp.com.ar/wp-content/uploads/2020/04/Protocolo-CP-coronavirus.pdf.pdf; consultado abril 2020.
47. Recomendaciones de atención a pacientes graves o últimos días de vida en la crisis del COVID-19. Instituto Pallium Latinoamérica, Instituto Lanari (UBA), Hospital de Gastroenterología Bonorino Udaondo. En: https://aamycp.com.ar/wp-content/uploads/2020/04/RECOMENDACIONES-PARA-PACIENTES-GRAVES-o-%C3%9ALTIMOSD%C3%8DAS-DE-VIDA-COVID-19-.pdf; consultado abril 2020
48. Roland K, Markus M. COVID-19 pandemic: palliative care for elderly and frail patients at home and in residential and nursing homes. Swiss Med Wkly 2020; 150: w20235.
49. Sociedad Española de Cuidados Paliativos, Guía de Cuidados Paliativos. En: http://www.secpal.com/Documentos/Paginas/guiacp.pdf; consultado abril 2020.
50. Tripodoro VA, Goldraij G, Daud M, et al. Análisis de los resultados de un programa de calidad en cuidados paliativos para los últimos días de vida. Diez años de experiencia. Medicina (B Aires) 2019; 79: 468-76.
51. Twycross R, Wilcock A. End of life care, en: IPC5 Introducing palliative care, 5th ed. palliativedrugs.com, 2016, p 259-82.
52. Barreto P, Yi P, Soler C. Predictores de duelo complicado. Psicooncología 2008; 5: 383-400.
53. WHO: Mental health and psychosocial considerations during the COVID-19 outbreak. En: https://www.who.int/docs/default-source/coronaviruse/mental-health-considerations.pdf?sfvrsn=6d3578af_8; consultado abril 2020.
54. Berlinger N, Winya M, Powell T, et al. Ethical Framework for Health Care Institutions and Guidelines for Institutional Ethics Services Responding to the Novel Coronavirus Pandemic. En: https://www.thehastingscenter.org/ethicalframeworkcovid19/ consultado abril 2020.
55. COVID-19: protecting health-care workers. Editorial the Lancet. En: https://www.thelancet.com/journals/lancet/article/PIIS0140-6736(20)30644-9/fulltext?dgcid=raven_jbs_etoc_email; consultado abril 2020.
56. Rosenbaum L. Facing Covid-19 in Italy — Ethics, Logistics, and Therapeutics on the Epidemic’s Front Line. En: https://www.nejm.org/doi/full/10.1056/NEJMp2005492?query=featured_home; consultado abril 2020.
57. SAMHSA. Substance abuse and mental health services administration. Tips for disaster Responders. En: https://store.samhsa.gov/system/files/sma14-4873.pdf; consultado abril 2020.
58. Tai DY. SARS plague: duty of care or medical heroism? Ann Acad Med Singapore 2006; 35:374-8.
59. Alassia A, Montiel E, Malfante P, et al. Documento de abordaje a personas que transitan enfermedad de covid-19. Rev HPC 2020; 21: 39-45.
60. Ministerio de Salud de Nación. Modelo de consentimiento informado para el tratamiento farmacológico de pacientes con COVID-19 (CORONAVIRUS). En: https://www.argentina.gob.ar/sites/default/files/covid-19_modeloconsentimiento-informado.pdf; consultado abril 2020
61. Alessandrini G, Manzotti M, Perret C, et al. Elaboración de herramienta para apoyar la toma de decisiones de utilización de cuidados intensivos en adultos mayores con enfermedad crítica en base a revisión de la literatura. Rev Arg de Gerontología y Geriatría 2020; 34:7-13.
62. Valdez P, Camera L, Valentini R, et al., 2020 Recomendaciones para la asistencia integral de los pacientes con infecciones potenciales por Covid-19, desde los cuidados prehospitalarios a la atención en Emergencias y en pacientes hospitalizados Sociedad Argentina de Medicina (SAM) y Foro de Medicina Clínica Argentina (FMC). En: http://www.sam.org.ar/eventosauspiciados; consultado abril 2020.
63. Daugherty Biddison EL, Berkowitz KA, Courtney B, et al. Ethical Considerations Care of the Critically Ill and Injured During Pandemics and Disasters: CHEST Consensus Statement. Chest 2014; 4: e1455-e1555.
64. Sociedad Española de Medicina Intensiva, Crítica y Unidades Coronarias (SEMICYUC) Plan de Contingencia para los Servicios de Medicina Intensiva frente a la pandemia COVID-1. En: https://www.semicyuc.org/covid19_files/Plan_de_Contingencia_COVID-19.pdf; consultado abril 2020.
65. SOFA: Sequential Organ Failure Assessment. (Evaluación de insuficiencia orgánica secuencial). En: https://www.mdcalc.com/sequential-organ-failure-assessment-sofascore; consultado abril 2020.
66. TRISS Score Calculator (Calculador Escore TRISS). En: https://www.mdapp.co/trauma-injury-severity-score-trisscalculator-277/; consultado abril 2020.
